چرا از دست دادن بخشی از ژنوم ویروسهای کرونا بسیار مهم است؟
ویروس کرونا بخش کوچکی از ژنوم خود را از بین برده و منجر به تغییر در یک پروتئین ویروسی میشود که اغلب توسط آنتیبادیها هدف قرار میگیرد. کوین مک کارتی و پل دوپرس از دانشکده پزشکی دانشگاه پیتسبورگ در پنسیلوانیا و همکارانشان در یک پایگاه داده از توالی ژن SARS-CoV-2 جستجو کردند و بیش از 1000 ویروس را با حذف در منطقه ژنومی که پروتئینی به نام سنبله را رمزگذاری میکند شناسایی کردند. این ویروس از پروتئین سنبله برای حمله به سلولها استفاده میکند.
به این مطلب نیز توجه کنید: ویروس کرونا روی مغز مبتلایان چه تاثیری داشته است؟
برخی از حذفها چندین بار به طور مستقل بوجود آمدهاند و برخی شواهدی از انتشار از یک شخص به شخص دیگر را نشان میدهند. یک آنتیبادی قدرتمند علیه SARS-CoV-2 نمیتواند روی پروتئینهای سنبله باقی بماند. اما مخلوطهای آنتیبادی جمعآوری شده از افرادی که از COVID-19 بهبود یافتهاند میتوانند انواع ویروسی را که حذف شدهاند غیرفعال کنند.
درمان کرونای فردی باعث جهشهای ویروسی بسیار بد میشود
به نظر میرسد درمان آنتیبادی برای COVID-19 باعث جهش در SARS-CoV-2 شده است که باعث آلودگی فردی میشود. در اواسط سال 2020، مردی با COVID-19 در بیمارستان بستری شد. وی در سال 2012 به سرطان مبتلا شده بود. بیماری و درمان او احتمالاً سیستم ایمنی بدن او را ضعیف کرده است. COVID-19 مرد با دو دوره داروی ضد ویروسی remdesivir و با دو دوره از پلاسمای بهبودی یعنی خون مملو از آنتیبادی از افرادی که از COVID-19 بهبود یافته بودند، تحت درمان قرار گرفت. وی 102 روز پس از پذیرش این پلاسما درگذشت.
راویندرا گوپتا در دانشگاه کمبریج، انگلستان و همکارانش ژنوم ویروسی بدست آمده از مرد را در طول بیماری تجزیه و تحلیل کردند. بعد از درمان مجدد، ویروسهای موجود در خون وی کمی تغییر کردند. اما بعد از هر دوره پلاسمای نقاهت، نمونهها تحت سلطه ویروسها با یک جفت جهش خاص در پروتئین سنبله SARS-CoV-2، هدف اصلی سیستم ایمنی بدن قرار گرفتند. آزمایشات نشان داد که یکی از جهشها قدرت آنتیبادیها را در پلاسمای بهبودی ضعیف میکند، اما از عفونت ویروس نیز میکاهد. پتانسیل تکامل ویروسی به این معناست که هنگام درمان افراد با ایمنی به خطر افتاده، باید در استفاده از پلاسمای بهبودی احتیاط کرد.
فرد مبتلا به ویروس کرونا چگونه دیگران را بیشتر آلوده میکند؟
بر اساس مطالعهای که روی تقریباً 300 فرد آلوده و ارتباط نزدیک آنها انجام شده است، میزان SARS-CoV-2 در بدن فرد عامل اصلی در تعیین احتمال انتقال ویروس به دیگران است.
اکثر افراد مبتلا به ویروس کرونا آن را به شخص دیگری انتقال نمیدهند، اما برخی از این افراد به انتقالدهندههای ماهری تبدیل میشوند. برای درک این دلیل، مایکل مارکس و همکارانش در دانشکده بهداشت و پزشکی گرمسیری لندن 282 نفر را که موارد شاخص محسوب میشوند تحت نظر گرفتند، که اخیراً علائم خفیف COVID-19 را داشتهاند. این تیم همچنین از 753 نفری که با این افراد زندگی میکردند یا با آنها ارتباط نزدیک داشت، را تحت مراقبت و تحت نظر گرفت.
فقط یک سوم موارد شاخص ویروس را به یک فرد نزدیک خود منتقل میکند. کسانی که دارای بار ویروسی، مقیاسی از میزان ویروس در بدن، نسبتاً زیاد هستند، احتمال انتقال ویروس بسیار بیشتر از افراد با بار ویروسی کم است. در این موارد انتقالی سرفه عامل مهمی محسوب نمیشود. طبق گفتههای نویسندگان، این یافتهها نشان میدهد که ردیابی تماس افراد با بار ویروسی زیاد از اهمیت ویژهای برخوردار است.
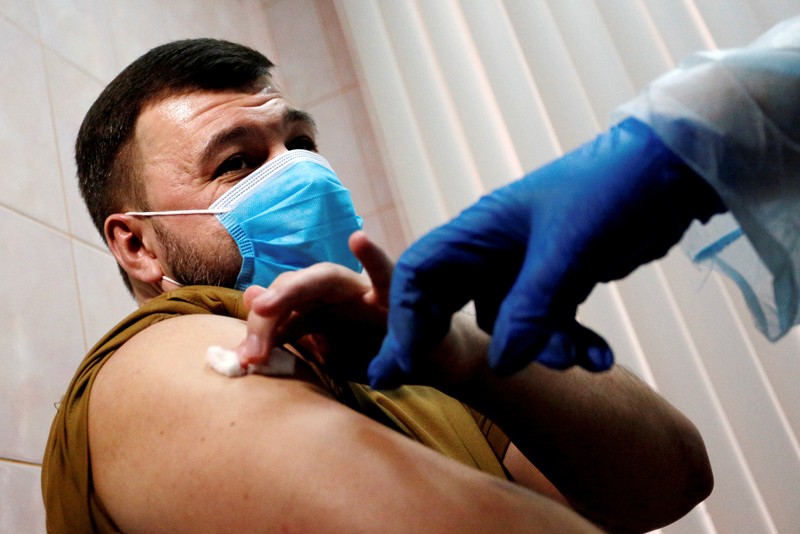
واکسن اسپوتنیک وی روسیه اثربخشی بالایی را نشان میدهد
با توجه به نتایج موقت آزمایش بالینی این واکسن که تقریباً 22000 نفر در آن شرکت کردهاند، بیش از 91 درصد اثربخشی در برابر ویروس کرونا نشان داده است. عوامل بیماریزا در گروه آدنو ویروس به طور معمول باعث بیماریهای خفیف مانند سرماخوردگی میشوند. واکسن اسپوتنیک وی که در مرکز ملی اپیدمیولوژی و میکروبیولوژی گامالیا در مسکو تولید شده است از دو نوع آدنو ویروس تشکیل شده است که هرکدام دارای دستورالعملهای ژنتیکی برای پروتئین سنبلهای است که SARS-CoV-2 برای اتصال به سلولهای میزبان استفاده میکند. استفاده از دو ویروس میتواند به افزایش پاسخ ایمنی به واکسیناسیون کمک کند.
دنیس لوگونوف در مرکز گامالیا و همکارانش دادههای تقریباً 15000 شرکتکننده در کارآزمایی بالینی را که یک تزریق اولیه حاوی یک نوع آدنو ویروس و 21 روز بعد، تقویتکننده نوع دوم ویروس دریافت کرده بودند، مورد تجزیه و تحلیل قرار دادند. این تیم همچنین 4900 شرکتکننده را که دو دوز دارونما دریافت کرده بودند مورد مطالعه قرار داد. با شروع 21 روز پس از اولین تزریق، 16 مورد علامتدار و همه خفیف در گروه واکسن ثبت شد. گروه دارونما 62 مورد را تجربه کرده است که 20 مورد متوسط یا شدید بوده است. شواهد اولیه نشان میدهد که واکسن 16 تا 18 روز پس از اولین دوز شروع به محافظت میکند، اما به گفته نویسندگان، تحقیقات بیشتری برای تأیید این یافته اولیه لازم است.
شناسایی آنتیبادیهای مهم ویروس کرونا
دانشمندان آنتیبادی را که به طور موثر SARS-CoV-2 و ویروسهای کرونا را که از نزدیک مرتبط هستند و آنها را غیرفعال میکند، بررسی و مهندسی کردهاند. لورا واکر و همکارانش در شرکت زیست دارویی Adimab در لبنان، نیوهمپشایر آنتیبادیها را از سلولهای ایمنی فردی که از سال 2003 در اثر عفونت با ویروس SARS-CoV بهبود یافته بود و مربوط به SARS-CoV-2 (CG) بود، جدا کردند. محققان با دستکاری در ساختار آنتی بادیها، ADG-2 را ایجاد کردند، که به ویژه در غیر فعال کردن SARS-CoV-2 در یک ظرف آزمایشگاهی بسیار موثر بود.
آنتی بادی مهندسی شده نیز انواع ویروسهای کرونا را بیاثر کرده است. هنگامی که این واکسنها به موشها تزریق شد، تولید مثل SARS-CoV-2 را در ریههای جوندگان متوقف کرد و حیوانات را از بیماری تنفسی محافظت کرد.
آزمایشات نشان داد که ADG-2 گیرندههای موجود در سطح SARS-CoV-2 و طیف وسیعی از ویروسهای کرونا را هدف قرار میدهد. نویسندگان این گیرنده را مانند پاشنه آشیل ویروسهای کرونا ویروس نزدیک به SARS-CoV-2 مینامند و پیشنهاد میکنند که میتوان از این آسیبپذیری برای ساخت واکسن علیه ویروسهای کرونا استفاده کرد.

کارگران با بالاترین خطر ابتلا به ویروس کرونا روبرو هستند!
طبق تجزیه و تحلیل سوابق مرگ در کالیفرنیا، خطر قربانی شدن کارگران در برخی از بخشها 20 تا 40 درصد بیشتر از حد انتظار در طی 8 ماه اول بیماری همهگیری COVID-19 بود.
یه هانگ چن و همکارانش در دانشگاه کالیفرنیا، سانفرانسیسکو، دادههای ایالتی را برای افراد 18 تا 65 ساله مورد تجزیه و تحلیل قرار دادند تا تخمین بزنند که تعداد مرگ و میرهای بیشتری در میان افراد بزرگسال در دوره شیوع همهگیری، بیش از آنچه بدون حمله SARS انتظار میرفت، رخ داده است. این تیم دریافت که در مقایسه با وجود نداشتن همهگیری، مرگ و میر برای کارگران مواد غذایی و کشاورزی 39 درصد، برای کارگران حمل و نقل و تدارکات 28 درصد و برای کارگران فقط 11 درصد بیشتر است.
کارگران با بیشترین خطر ابتلا به ویروس کرونا شامل آشپزها، نانوایان، کارگران کشاورزی و افرادی بودند که کالاها را برای حمل و نقل بسته بندی و آماده میکنند. این خطر همچنین از نظر نژاد و قومیت متفاوت بود: اگر همهگیری وجود نداشت، میزان مرگ و میر در طی همهگیری برای افراد 18 تا 65 ساله از نژاد آمریکای لاتین به طور کلی 36 درصد و برای کارگران مواد غذایی و مزرعه در این گروه 59 درصد بالاتر بود.
طبق گفتههای نویسندگان، کارگران باید تجهیزات محافظت شخصی رایگان و دسترسی آسان به آزمایش را دریافت کنند. یافتهها هنوز بررسی نشده است.
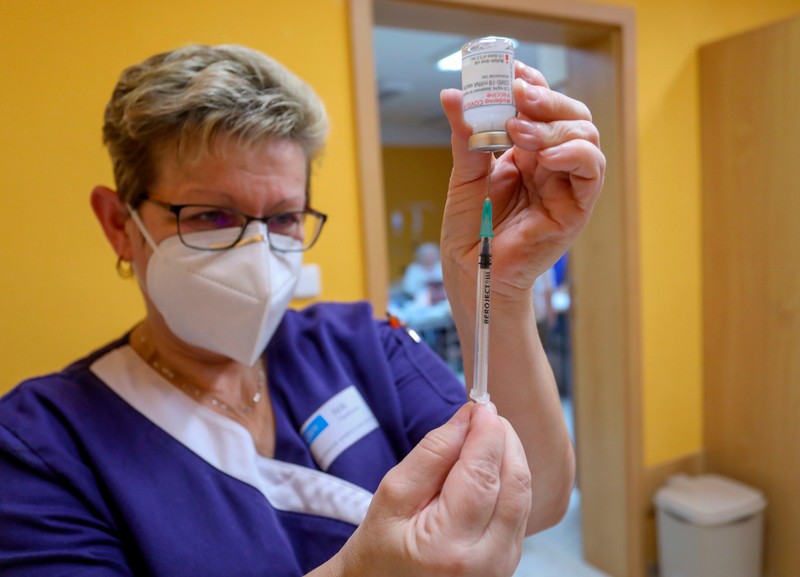
واکسن شرکت دارویی مدرنا انواع جهش ویروسی ویروس کرونا را از بین میبرد
به نظر میرسد که یک واکسن پیشرو COVID-19 در برابر انواع جدید که به سرعت در حال گسترش SARS-CoV-2 هستند، وجود دارد.
دارین ادواردز در شرکت بیوتکنولوژی مدرنا در کمبریج، ماساچوست و همکارانش نمونه خون را از 8 نفر و 24 ماکاک (نوعی میمون) که 2 دوز واکسن این شرکت را دریافت کرده بودند جمعآوری کردند. این واکسن به بدن دستور میدهد تا پروتئین سنبله ویروس کرونا را بسازد و سیستم ایمنی بدن را برای تولید آنتی بادیهای خنثیکننده که میتواند از آلوده شدن سلولها جلوگیری کند، آغاز کند. تمام نمونههای خون افراد واکسینه شده و میمونها حاوی آنتی بادیهای خنثیکننده علیه ویروس بودند.
محققان خون را در معرض ذرات ویروسی که طیف وسیعی از انواع ویروس کرونا را تقلید میکند، قرار دادند ؛از جمله یک فرم در حال ظهور اولین بار در انگلستان و دیگری 501Y.V2 که اولین بار در آفریقای جنوبی کشف شد. آنتی بادیهای خنثیکننده نمونهها به همان نسبت در برابر نوع قدیمی ویروس در برابر نوع اول موجود در انگلستان موثر بودند، اما فقط در حدود یک پنجم تا یک دهم در خنثی سازی 501YV.2 موثر است. به گفته نویسندگان، حتی در این صورت، آنتی بادیها به اندازه کافی موثر بودند که میتوانند از هر دو نوع آن محافظت کنند.
شرکت دارویی واکسن مدرنا میگوید که قصد دارد یک تقویتکننده را برای افزایش ایمنی در برابر ویروسهای مختلف ویروس کرونا آزمایش کند. البته یافتهها هنوز بررسی نشده است.
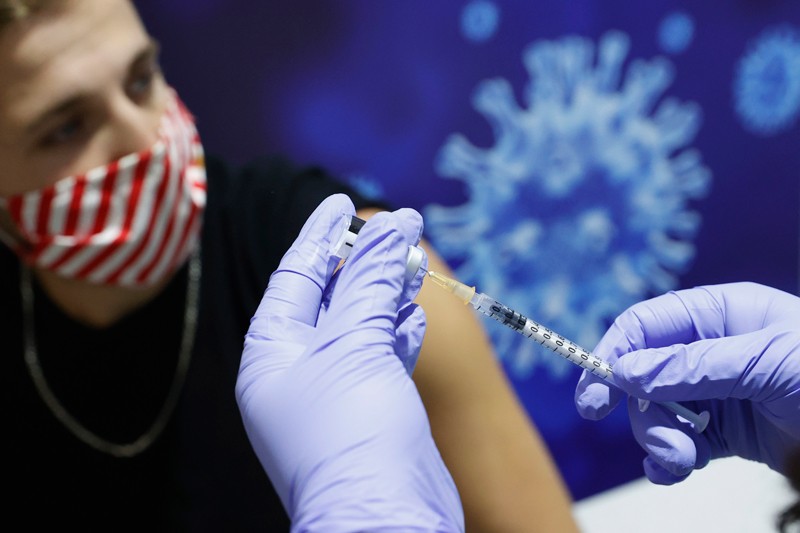
واکسنهای ویروس کرونا ممکن است قدرت خود را در برابر انواع ویروسی جدید از دست بدهند
انواع جدید و سریع در حال انتشار ویروس کرونا ممکن است اثرات محافظتی دو واکسن پیشرو را کاهش دهد. میشل نوسانزویگ در دانشگاه راکفلر در شهر نیویورک و همکارانش خون 20 داوطلب را که دو دوز واکسن تولید شده توسط شرکت مدرنا یا فایزر- بیونتک را دریافت کردند، تجزیه و تحلیل کردند. هر دو واکسن حاوی دستورالعمل RNA است که سلولهای انسانی را وادار به ساخت پروتئین سنبلهای میکند که ویروس برای آلوده کردن سلولها استفاده میکند. این باعث میشود بدن مولکولهای ایمنی به نام آنتیبادی تولید کند که پروتئین سنبله را تشخیص میدهند
در طی 3 تا 14 هفته پس از تزریق فاز دوم واکسن، شرکتکنندگان در این مطالعه چندین نوع آنتیبادی تولید کردند، از جمله برخی از آن ها میتوانند سلولهای آلوده به SARS-CoV-2 را مسدود کنند. برخی از این آنتی بادیهای خنثیساز همانقدر که علیه اشکال گسترده ویروس در برابر ویروسهای حامل جهشهای خاص در پروتئین سنبله موثر بودند. اما برخی فقط یک سوم در جلوگیری از تغییرات جهش یافته موثر بودند. برخی از جهشهایی که تیم آزمایش کرده است، در ویروس کرونا دیده شده است که برای اولین بار در انگلستان، برزیل و آفریقای جنوبی شناسایی شد. حداقل یکی از این انواع به راحتی نسبت به سایر اشکال ویروس که اکنون در انتقال گستردهای قرار دارند، منتقل میشود.
یافتهها نشان میدهد که ممکن است انواع ویروس کرونای مقاوم به واکسن شناسایی شوند، این به این معنی است که واکسنهای ویروس کرونا میتوانند بهروز شوند. آنها هنوز مورد بررسی قرار نگرفتهاند.
ویژگی ویروسی ناشناختهای که میتواند منجر به ایجاد واکسنهای بیشتر ویروس کرونا شود!
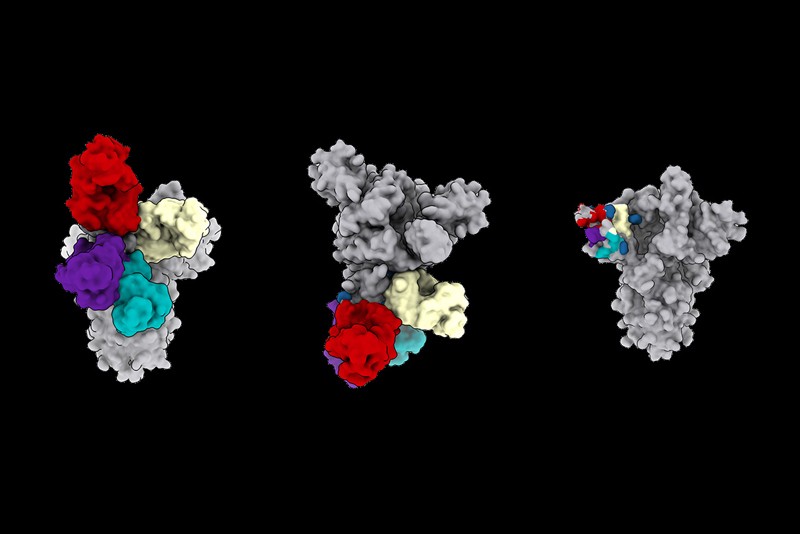
آنتیبادیهای خنثیکننده علیه SARS-CoV-2 ذرات ویروس را مسدود میکنند که آنها را به برخی از قویترین سلاحهای بدن در برابر پاتوژن جدید تبدیل میکند. بیشتر آنتی بادیهای خنثیکنندهای که محققان مطالعه کردهاند، منطقهای از پروتئین سنبله ویروس را به نام حوزه اتصال گیرنده (RBD) هدف قرار میدهند. اما مطالعات قبلی همچنین آنتی بادیهای خنثیکنندهای را شناسایی کردهاند که علیه سایر قسمتهای سنبله به ویژه منطقهای به نام N-terminal domain (NTD) عمل میکنند.
دیوید وسلر از دانشگاه واشنگتن در سیاتل و همکارانش خون افراد بهبود یافته از COVID-19 را تجزیه و تحلیل کردند و 41 آنتیبادی شناسایی کننده NTD را شناسایی کردند. ثابت شد که بعضی از آنها به همان اندازه آنتیبادیهایی که RBD را تشخیص میدهند در مسدود کردن عفونت قوی هستند. همسترهای تحت درمان با یکی از قویترین آنتیبادیهای هدف قرار دادن NTD در برابر عفونت SARS-CoV-2 محافظت میشوند.
نکته نگرانکننده این است که نویسندگان دریافتند که انواع ویروس کرونا برای اولین بار در انگلستان و آفریقای جنوبی شناسایی شدهاند دارای جهشهایی هستند که ممکن است اثرات برخی از آنتیبادیهای NTD را تضعیف کند. یافتهها هنوز بررسی نشده است.

سلولهای ایمنی و رویارویی با ویروس کرونا
سیستم ایمنی بدن آنتیبادیهایی ساخته است که میتواند ویروس کرونا یا ویروس جدید را حداقل برای شش ماه پس از عفونت اولیه دفع کند. سطح آنتیبادیهای SARS-CoV-2 اغلب در ماههای پس از عفونت کاهش مییابد و این نگرانی را ایجاد میکند که ایمنی در برابر ویروس به سرعت کاهش مییابد. میشل نوسانزویگ در دانشگاه راکفلر در شهر نیویورک و همکارانش نمونه خون 87 نفر را حدود 1 ماه و 6 ماه پس از آلوده شدن به ویروس جمعآوری کردند. این تیم سطح آنتیبادی و سلولهای حافظه B، سلولهای ایمنی را که در صورت عفونت مجدد شرکتکنندگان در مطالعه، تولید آنتیبادی علیه ویروس را تحریک میکنند، کنترل کرد.
این تیم دریافت که سطح آنتیبادی علیه پروتئین سنبله ویروس کرونا در طی شش ماه کاهش یافته است. اما سطح سلولهای B حافظه اختصاصی شرکتکنندگان برای ساخت آنتیبادی علیه پروتئین سنبله ثابت بود. محققان 4 ماه پس از عفونت از روده 14 شرکتکننده نمونهبرداری کردند و دریافتند که نیمی از آنها دارای پروتئین مداوم SARS-CoV-2 یا RNA هستند که به طور بالقوه منبع تحریک مداوم سیستم ایمنی بدن را فراهم میکند.
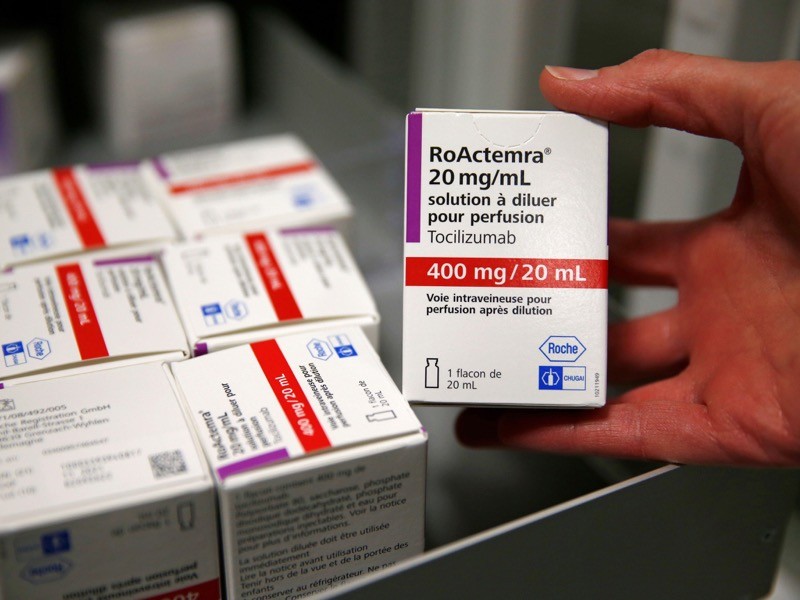
دو داروی ضد التهاب از مرگ ناشی از ویروس کرونا جلوگیری میکنند
دو دارو که پاسخ ایمنی بدن را کاهش میدهند میتوانند زندگی افراد مبتلا به COVID-19 شدید را نجات دهند. برخی از افراد به شدت مبتلا به COVID-19 آسیب بافتی دارند که توسط پاسخ ایمنی بدن آنها ایجاد میشود و همچنین افزایش فعالیت مولکولها و سلولهای سیستم ایمنی بدن را که توسط پروتئینی به نام IL-6 تنظیم میشود، نشان میدهند. برای مطالعه اثر مهار فعالیت IL-6، آنتونی گوردون از کالج امپریال لندن و همکارانش داروهای توسیلیزوماب و ساریلوماب را که پروتئین سلولهای ایمنی را برای شناسایی IL-6 استفاده میکنند، آزمایش کردند.
این تیم داروها را به 803 بزرگسال مبتلا به COVID-19 که تحت مراقبتهای ویژه بودند و از وسایلی مانند تهویه یا اکسیژن با جریان زیاد استفاده میکردند، داد. از این شرکتکنندگان، 353 نفر توسیلیزوماب، 48 نفر ساریلوماب و 402 نفر هیچ کدام را دریافت نکردند. این درمان دارویی میزان مرگ و میر را کاهش داد؛ از تقریباً 36 درصد در گروه کنترل به 28 درصد در بین کسانی که توسیلیزوماب دریافت کردند و 22 درصد برای ساریلوماب. البته نتایج هنوز بررسی نشده است.
یک واکسن عالی پاسخ ایمنی خوبی در برابر ویروس کرونا تولید کرده است!
بر اساس نتایج اولیه آزمایش، یک واکسن کاندیدا هم افراد جوان و هم افراد مسن را به تولید آنتیبادی علیه ویروس کرونا ویروس SARS-CoV-2 تحریک میکند. این واکسن که توسط Johnson & Johnson در حال تولید است، که دفتر مرکزی آن در نیوبرانزویک، نیوجرسی قرار دارد، از دستورالعمل ساخت پروتئین سنبله SARS-CoV-2 برای تزریق سلولها از یک ویروس بیخطر استفاده میکند. هانک اسشوتمکیر در مرکز پیشگیری و واکسن جانسن در لیدن، هلند و همکارانش ایمنی واکسن و خصوصیات محرک سیستم ایمنی را در بیش از 800 نفر از 18 سال به بالا آزمایش کردند.
تقریباً 100 درصد از شرکت کنندگان در مطالعه 18 تا 55 سال، آنتی بادیهای قوی علیه ویروس 57 روز پس از دریافت یک دوز کم ایجاد کرده بودند. در قسمت جداگانهای از آزمایش، همین رژیم باعث ایجاد آنتیبادی در 96 درصد از شرکت کنندگان 65 ساله و بالاتر 29 روز پس از واکسیناسیون شد. عوارض جانبی آن تا حد زیادی خفیف یا متوسط بود و آنتی بادیها حداقل تا 71 روز پس از تزریق باقی ماندند. نتایج کارآزماییهای بیشتر واکسن هنوز منتشر نشده است.
یک جهش پاسخ ایمنی به ویروس کرونا را کاهش میدهد
تعداد انگشتشماری جهش در SARS-CoV-2 میتواند به ویروس کمک کند تا پاسخ ایمنی در افراد مختلف را بیاثر و خنثی کند. محققان هزاران جهش در نمونههای SARS-CoV-2 را شناسایی کردهاند، اما بعید به نظر میرسد که اکثریت قریب به اتفاق تأثیر زیادی بر روی زیست شناسی ویروس داشته باشد. برای شناسایی جهشهای بالقوه مهم، جسی بلوم در مرکز تحقیقات سرطان فرد هاچینسون در سیاتل، واشنگتن و همکارانش آنتی بادیها را علیه SARS-CoV-2 جدا شده از سرم خون افرادی که از COVID-19 بهبود یافته بودند، مطالعه کردند.
این تیم پاسخ آنتی بادیها را به نمونههای پروتئین سنبله ویروس آزمایش کرد. هر پروتئین نمونه دارای نسخههای مختلف منطقهای به نام حوزه اتصال گیرنده (RBD) است که سلولهای میزبان را تشخیص میدهد و هدف اصلی آنتی بادیها است. از هزاران جهش RBD آزمایش شده، فقط تعداد کمی توانایی اتصال آنتی بادیها به پروتئین سنبله را کاهش میدهد، تغییری که همچنین ممکن است نشاندهنده کاهش توانایی آنتی بادیها در غیرفعال کردن ویروس باشد. اما این تأثیرات در افراد بسیار متفاوت بود. مهمترین جهشها، در مکانی به نام E484 بود که باعث کاهش شدید قدرت آنتی بادیهای برخی از افراد میشود. انواع ویروس کرونا در آفریقای جنوبی و برزیل در یک نقطه جهش دارند. یافتهها هنوز بررسی نشده است.
سلولهای ایمنی دیگر نمیتوانند ریهها را از ویروس کرونا در امان نگه دارند
به نظر میرسد برخی از علائم تنفسی شدید COVID-19 در نتیجه فعالیت سلولهای ایمنی خاص ایجاد میشود که میتواند باعث التهاب طولانیمدت ریهها شود.
الکساندر میشارین در دانشگاه نورث وسترن در ایوانستون، ایلینوی و همکارانش مایعات حاصل از ریه 88 نفر مبتلا به ذات الریه شدید ناشی از عفونت SARS-CoV-2 را بررسی کردند. اکثر این افراد تعداد زیادی از یک نوع سلول T، یک کلاس سلول ایمنی را در ریههای خود داشتند. محققان همچنین دریافتند که تقریباً 70 درصد از ماکروفاژهای آلوئولار، نوعی سلول ایمنی که در کیسههای هوای ریه کوچک قرار دارد، حاوی SARS-CoV-2 است. این سلولها میزان نسبتاً بالایی از ژنهای درگیر در التهاب را نشان دادند.
یافتهها حاکی از آن است که ویروس پس از رسیدن به ریهها میتواند ماکروفاژها را آلوده کند، این سلولها با تولید مولکولهای التهابی که سلولهای T را جذب میکنند، پاسخ میدهند. سلولهای T به نوبه خود پروتئینی تولید میکنند که ماکروفاژها را برای تولید مولکولهای التهابی بیشتر تحریک میکند. این التهاب مداوم ریه میتواند منجر به برخی از عواقب تهدیدکننده زندگی عفونت SARS-CoV-2 شود.
آنتیبادیهای ناسالم باعث مرگ قربانیان میشوند!
آنتیبادیها به طور معمول به عوامل بیماریزا حمله میکنند، اما گاهی اوقات آنتی بادیهای سرکش به جای آن اجزای بدن مانند سلولهای ایمنی را محاصره میکنند. اکنون، یک مطالعه جدید گفته است که این آنتی بادیها را با نتایج ضعیف در افراد مبتلا به COVID-19 مرتبط میکند.
آنا رودریگز و دیوید لی در دانشکده پزشکی NYU Grossman در شهر نیویورک و همکارانشان سطح آنتیبادی را در سرم خون جمعآوری شده از 86 نفر که برای COVID-19 نیاز به بستری شدن داشتند، مطالعه کردند. محققان به ویژه به آنتیبادی علیه پروتئین آنکسین A2 علاقهمند بودند که به ثبات ساختار غشای سلول کمک میکند. این ماده همچنین در تضمین یکپارچگی رگهای خونی ریز در ریهها نقش دارد. مسدود کردن آنکسین A2 منجر به آسیب ریه میشود که مشخصه COVID-19 است.
دانشمندان دریافتند که سطح آنتی بادیهای ضد آنکسین A2 به طور متوسط در افرادی که سرانجام در اثر COVID-19 فوت میکنند بیشتر از کسانی است که زنده ماندهاند، تفاوتی که از نظر آماری قابل توجه بود. تحقیقات بیشتری برای ایجاد ارتباط دلیل واضح بین ویروس SARS-CoV-2 و آنتیبادی در برابر آنکسین A2 لازم است، که نسبتاً نادر است. یافتهها هنوز بررسی نشده است.
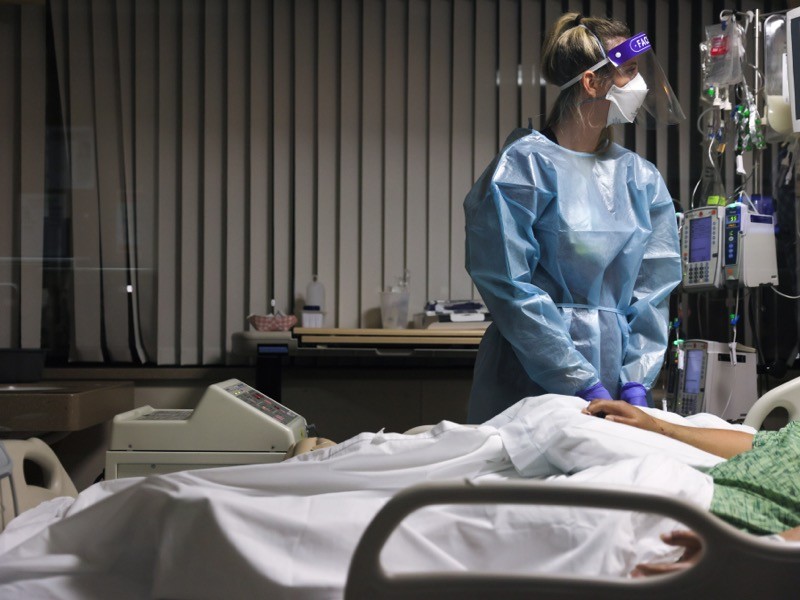
درمان سریع بیماری کرونا با خون حامل آنتیبادیهای زیاد
یک آزمایش بالینی در بزرگسالان مسن با COVID-19 نشان میدهد که دوز اولیه پلاسمای خون از افراد بهبود یافته به جلوگیری از پیشرفت بیماری شدید کمک میکند. پلاسمای افرادی که از COVID-19 بهبود یافتهاند حاوی آنتی بادی علیه SARS-CoV-2 است. اما درمان با چنین پلاسما نتایج متفاوتی داشته است و برخی از دانشمندان اظهار داشتند که برای موثر بودن، باید در اوایل دوره بیماری پلاسما تجویز شود. فرناندو پولاک در Fundación INFANT در بوینس آیرس و همکارانش یک آزمایش بالینی دقیق را برای ارزیابی اثر درمان با پلاسما طی 72 ساعت از شروع علائم انجام دادند. شرکتکنندگان شامل افراد بالای 75 سال و کسانی که بین 65 تا 74 سال بودند و حداقل یک بیماری از قبل از جمله دیابت داشتند.
COVID-19 شدید در 16 درصد از 80 شرکتکننده در مطالعه که پلاسما دریافت کردند و 31 درصد از 80 شرکت کننده در گروه دارونما ایجاد شد. این تیم دریافت که پلاسمای اهدا کننده حاوی غلظتهای بالاتر آنتیبادی علیه SARS-CoV-2 با کاهش بیشتر خطر ابتلا به بیماری شدید همراه است؛ شواهدی مبنی بر اینکه آنتی بادیها خود مسئول درمان هستند.
افزایش شواهد در مورد شیوع سریع نوع جدید ویروس کرونا
دو تجزیه و تحلیل نشان داده است که نوع جدید SARS-CoV-2 که از انگلستان عبور میکند، در واقع از سایر اشکال ویروس قابل انتقالتر است. اریک ولز و نیل فرگوسن در کالج امپریال لندن و همکارانشان نزدیک به 2000 ژنوم از این نوع را بررسی کردند که به عنوان نوع نگرانی 202012/01 نامگذاری شده است. این ژنومها در ماه اکتبر و اوایل دسامبر سال 2020 در انگلستان جمعآوری شده است. این تیم همچنین نتایج 275،000 آزمایش COVID-19 انگلیس را که در اواخر سال 2020 انجام شد، تجزیه و تحلیل کرد.
با تخمین فراوانی نوع در طول زمان، نویسندگان نتیجه گرفتند که تقریباً 50 درصد بیشتر از انواع دیگر قابلانتقال است. نویسندگان همچنین دریافتند که قرنطینه انگلیس در ماه نوامبر موارد COVID-19 را که توسط اکثر انواع ویروسی ایجاد شده بود، مهار میکند؛ اما موارد مرتبط با نوع جدید افزایش یافت. یافتهها هنوز بررسی نشده است. یک تیم جداگانه همچنین از دادههای ژنومی و سایر دادهها برای تجزیه و تحلیل شیوع در چند ماه آخر سال 2020 استفاده کرد. نیکلاس دیویس و همکارانش در دانشکده بهداشت و پزشکی گرمسیری لندن تخمین زدند که نوع جدید 56 درصد از سایر انواع قابل انتقال است. نویسندگان هیچ مدرکی نشان ندادند که نوع نگرانی باعث ایجاد COVID-19 شدیدتر از سایر انواع شود. یافتهها اکنون تحت بررسی است.
آزمایش ویروس کرونا با حساسیت کمتری میتواند به جلوگیری از شیوع ویروس کمک کند
آزمایشهای سریع COVID-19 که درجهای از قابلیت اطمینان را از بین میبرند، میتواند یک ابزار ارزشمند بهداشت عمومی در جوامعی باشد که به شدت تحت تأثیر این بیماری قرار گرفتهاند. در یک هفته، دایان هاولیر در دانشگاه کالیفرنیا، سانفرانسیسکو و همکارانش حدود 3300 نفر را در شهر برای آزمایش SARS-CoV-2 آزمایش کردند. همه داوطلبان مطالعه دو آزمایش داشتند: تست PCR استاندارد که به طور معمول نتایج را در دو تا چهار روز در ایالات متحده باز میگرداند و یک آزمایش سریع که پروتئینهای ویروسی به نام آنتیژنها را تشخیص میدهد و تقریباً در یک ساعت نتیجه میدهد. آزمایش سریع، BinaxNOW، توسط آزمایشگاههای Abbott در Abbott Park ،Illinois انجام شده است.
این آزمایش سریع 89 درصد از 237 نفری را که با PCR مثبت آزمایش کردند و همه کسانی را که دارای ویروس بالایی بودند، شناسایی کرد. در طی دو ساعت نتیجه مثبت آزمایش سریع، شرکتکنندگان با یک تماس تلفنی به آنها توصیه کردند خود را قرنطینه کنند. این پاسخ سریع به این معنی بود که مردم نسبت به انتظار برای نتیجه PCR کمتر از آنچه ممکن بود منتقل شوند. تقریباً 1 درصد از تستهای مثبت سریع آنتیژن توسط PCR تأیید نشدند، یعنی اشتباه بودند. هاولیر، نویسنده مطالعه فاش کرد که وی از Abbott پشتیبانی غیر مالی میکند که مربوط به مقاله نیست.
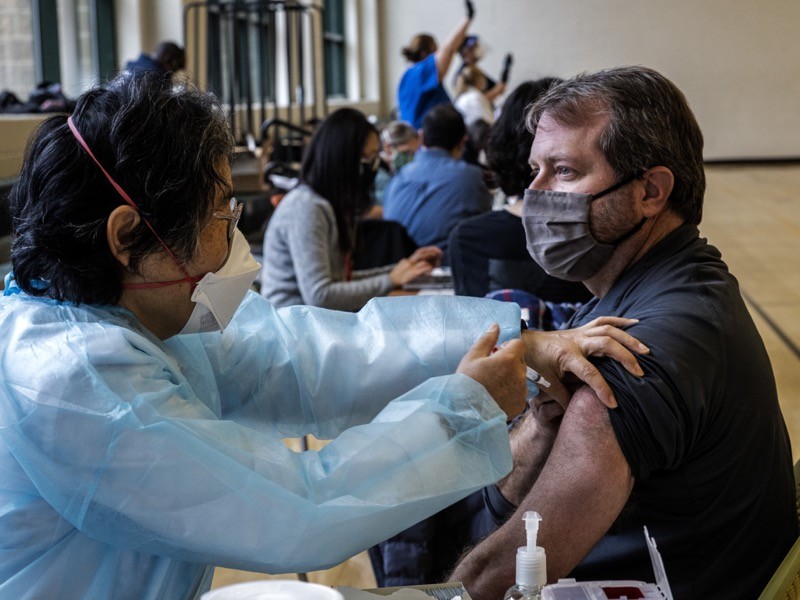
یک واکسن نتیجه خوبی در برابر ویروس کرونا نشان داده است!
با توجه به نتایج یک آزمایش بزرگ بالینی، یک واکسن مبتنی بر RNA که اخیراً توسط نهادهای نظارتی ایالات متحده تأیید شده است، میتواند در طی دو هفته از اولین دوز در برابر COVID-19 محافظت کند. در 18 دسامبر، اداره غذا و داروی آمریکا مجوز استفاده اضطراری را برای واکسنی که توسط مدرنا در کمبریج، ماساچوست ساخته شده است، اعطا کرد. اندکی پس از آن، لیندسی بادن در بیمارستان Brigham and Women’s Hospital در بوستون، ماساچوست، هانا ال سهلی در کالج پزشکی بیلور در هوستون، تگزاس و همکارانشان نتایج آزمایش واکسن را منتشر کردند که بیش از 30000 داوطلب را در آن ثبتنام کرده بودند. نیمی از آنها دو دوز دارونما و نیمی از آنها دو دوز واکسن را با فاصله 28 روز دریافت کردند.
این واکسن 94 درصد در جلوگیری از COVID-19 موثر بود و تحلیلهای اولیه حاکی از آن است که فقط یک دوز واکسن نیز میتواند در برابر بیماری بدون علامت دفاعی ایجاد کند. تمام 30 شرکتکننده در آزمایش که مبتلا به COVID-19 شدید شدند، در بازوی دارونما بودند. حدود نیمی از داوطلبانی که این واکسن را دریافت کردهاند پس از دوز دوم خود عوارضی مانند سردرد را تجربه کردهاند. اما عوارض جانبی جدی نادر بوده و به همان دفعات در گروه دارونما همانند گروه واکسینه شده مشاهده میشود.

چگونه 90 درصد موارد ویروسی فرانسه بیعلامت شدند؟
در هفتهها پس از پایان اولین قرنطینه فرانسه، 9 نفر از افراد مبتلا به علائم COVID-19 به رغم برنامه نظارت در سراسر کشور، برای هر فردی که مبتلا به این بیماری بودند، شناسایی نشدند. فرانسه در ماه مه بازگشایی شد اما یک استراتژی آزمایش، ردیابی افراد و جداسازی مورد را برای کنترل ویروس کرونا در پیش گرفت. برای ارزیابی نتایج، ویتوریا کولیزا در انستیتوی اپیدمیولوژی و بهداشت عمومی پیر لوئیس در پاریس و همکارانش انتقال COVID-19 را در فرانسه از اواسط ماه مه تا اواخر ژوئن مدل کردند. آنها دریافتند که کمپین آزمایش ملی حدود 90،000 نفر مبتلا به COVID-19 را که علائمی را در زمانی که عفونت در کشور کاهش مییابد، از دست داد.
یافتهها نشان میدهد که میزان پایین نتایج مثبت آزمایش همیشه با میزان بالای موارد کشف شده برابر نیست. همچنین نتایج نشان میدهد که بسیاری از افراد با علائم COVID-19 به دنبال مشاوره پزشکی یا آزمایش نبودهاند. به گفته محققان، کشورها باید آزمایش تهاجمی و کارآمدتری را در مورد افراد مشکوک به عفونت انجام دهند، در صورتی که نظارت ابزاری مفید برای مبارزه با بیماری همهگیری باشد.

دستورات ماندن در خانه در کاهش انتقال ویروس بیارزش جلوه میکند
تجزیه و تحلیل دادههای COVID-19 از 41 کشور 3 اقدام را شناسایی کرده است که هر یک انتقال ویروسی را به طور قابل توجهی کاهش میدهد: تعطیلی مدارس و دانشگاهها، محدود کردن اجتماعات به بیش از 10 نفر و تعطیلی مشاغل اما افزودن دستورهای ماندن در خانه به این اقدامات فقط سود ناچیزی به همراه داشت. سوالات در مورد اثر بخشی نسبی اقدامات خاص برای کاهش شیوع SARS-CoV-2 باقی مانده است. برای مشخص کردن مفیدترین مورد، یان براونر از دانشگاه آکسفورد، انگلستان و همکارانش تعداد عفونتهای جدید SARS-CoV-2 را در 41 کشور بین 22 ژانویه تا 30 مه یا اولین کاهش محدودیتها الگوسازی کردند. این تیم همچنین بررسی کرد که هر کشور هفت اقدام ضد انتقال مشترک را انجام داده است.
با ترکیب این دو مجموعه داده، محققان دریافتند که تعطیلی مدارس و دانشگاهها تأثیر زیادی در کاهش انتشار ویروس داشته است. اکثر کشورها مدارس و دانشگاهها را به سرعت پشت سر هم تعطیل کردند و این باعث میشود که تیم نتواند از هر نوع تعطیلی اثر جدا کند. نویسندگان دریافتند در کشورهایی که مدارس و مشاغل را تعطیل و اجتماعات را محدود میکنند، دستور ماندن در خانه برای کاهش انتقال بسیار بیشتر است.

آنتیبادیهای خود تخریبگر با بیماری کرونای شدید در ارتباط هستند
آنتیبادیها معمولاً با عفونت مقابله میکنند، اما گاهیاوقات سیستم ایمنی بدن برخی از افراد را به اشتباه به اعضای بدن و حتی خود سیستم ایمنی بدن حمله میکند. نتایج جدید نشان میدهد که این آنتی بادیها ممکن است دلیل برخی از افراد در واکنش شدید به عفونت با SARS-CoV-2 را توضیح دهد.
آکیکو ایواسکی و آرون رینگ در دانشکده پزشکی Yale در New Haven، کانکتیکات و همکارانشان 194 بیمار مبتلا به COVID-19 را مورد مطالعه قرار دادند و دریافتند که در بیماران جدی فعالیت آنتی بادی زیاد است. برخی از آنتی بادیها به سلولهای ایمنی بدن حمله کرده و توانایی مبارزه با عفونت را مختل میکنند. برخی دیگر به سیستم عصبی مرکزی، قلب، کبد یا بافت همبند حمله کردند.
هیچ یک از آنتی بادیهای منفرد به اندازه کافی رایج نبود که بتوان از آن برای تشخیص افراد مبتلا به COVID-19 از افراد آلوده استفاده نکرد. نویسندگان میگویند تنوع آنتی بادیها میتواند حالتهای مختلف بیماری را که به دنبال COVID-19 رخ میدهد، توضیح دهد.
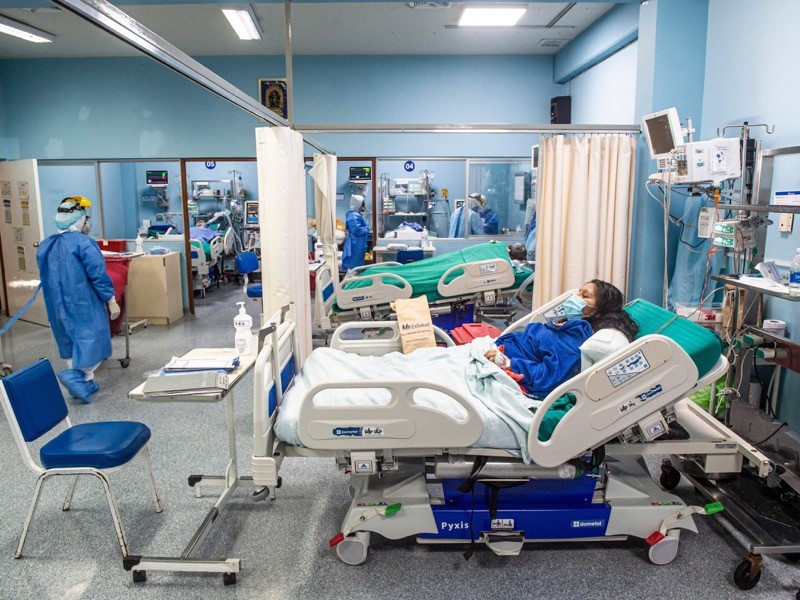
دو دارویی که به افراد مبتلا به ویروس کرونای شدید کمک میکند
ترکیبی از داروهای باریسیتینیب و رمیدسیویر یک روز در بهبود بیماران بستری شده در COVID-19 اصلاح شد. انستیتوی ملی بهداشت ایالات متحده remdesivir را به عنوان درمانی برای برخی از افراد مبتلا به COVID-19 توصیه میکند. اما سوالات در مورد اثربخشی رمیدسیویر طولانی است و سازمان بهداشت جهانی در مورد استفاده از آن هشدار میدهد.
آندره کالیل در مرکز پزشکی دانشگاه نبراسکا در اوماها و همکارانش برای آزمایش آن به عنوان بخشی از یک درمان ترکیبی، تقریباً 500 نفر را که با COVID-19 متوسط یا شدید در بیمارستان بستری بودند، داروی رمیدسیویر و داروی ضد التهاب باریسیتینیب را تجویز کردند. حدود 500 نفر در یک گروه کنترل رمیدسیویر و دارونما دریافت کردند. این تیم نظارت کرد که چه مدت طول کشید تا شرکتکنندگان برای بهبودی کافی بدون مراقبتهای پزشکی مداوم بهبود یابند. کسانی که هر دو دارو را مصرف کردند هفت روز زمان بهبودی متوسط داشتند، در حالی که برای کسانی که فقط رمیدسیویر مصرف کردند هشت روز زمان نیاز بود. اما برخی دیگر زمان بهبودی متوسط از 18 روز صرفاً در درمان مجدد ویروس به 10 روز در هر دو دارو کاهش یافت.
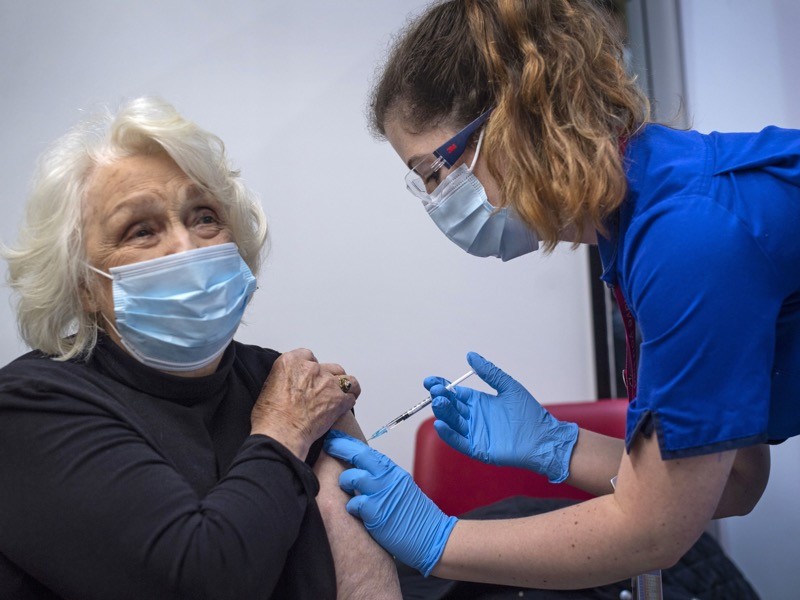
هنگام کمبود واکسن کرونا چگونه میتوان افراد زیادی را نجات داد؟
مراقبان بهداشتی احتمالاً اولین کسانی هستند که واکسن COVID-19 را دریافت میکنند، اما چه کسی باید در صف بعدی باشد؟ مدلها نشان میدهند که باید افراد مسن جزو افراد بعدی باشند. کیت بوبار و دانیل لارمور در دانشگاه کلرادو بولدر و همکارانشان اثرات تولید واکسن را در صورت اولویت قرار دادن گروههای سنی مختلف مدلسازی کردند. محققان همچنین تأثیر میزان انتشار ویروس در جمعیت، سرعت تزریق واکسن و اثربخشی محافظت ارائه شده توسط واکسن را بررسی کردند.
این تیم دریافت که در بیشتر موارد، واکسن زدن افراد بالای 60 سال قبل از افراد دیگر در گروههای سنی میتواند افراد بیشتری را نجات دهد. بر اساس تجزیه و تحلیل، برای جلوگیری از آلوده شدن هرچه بیشتر افراد، کشورها باید گروههای سنی جوان را در اولویت قرار دهند. محققان میگویند که هدف قرار دادن افرادی که به SARS-CoV-2 آلوده نشدهاند برای دریافت واکسن ممکن است باعث کاهش مرگ و میر و عفونت در مناطق آسیب دیده شود. این میتواند با آزمایش آنتیبادی علیه SARS-CoV-2 حاصل شود که نشانگر سابقه عفونت اخیر است. یافتهها هنوز بررسی نشده است.
یک واکسن ویروس کرونا، فواید پایداری را نشان میدهد
افرادی که واکسن پیشگام COVID-19 به آنها تزریق میشود هنوز چهار ماه پس از اولین تزریق، دارای آنتی بادیهای قوی ضد ویروس کرونا هستند. شرکت بیوتکنولوژی مدرنا در کمبریج، ماساچوست گزارش کرده است که واکسن آن بیش از 94 درصد در جلوگیری از COVID-19 موثر است. آلیشیا ویج در انستیتوی ملی آلرژی و بیماریهای عفونی ایالات متحده در بتسدا، مریلند و همکارانش برای ارزیابی اینکه آیا این محافظت ادامه دارد، خون 34 داوطلب تحقیق را که به فاصله یک ماه دو دوز واکسن دریافت کرده بودند، تجزیه و تحلیل کردند.
سطح آنتی بادیهای داوطلبان که به یک پروتئین کلیدی SARS-CoV-2 متصل میشوند، 1-2 هفته پس از تزریق دوم به اوج خود رسید و در 2.5 ماه بعدی فقط اندکی کاهش یافت. چهار ماه پس از اولین تزریق، خون آنها هنوز حاوی آنتی بادیهای خنثیکننده است که ویروس را از کار میاندازد و هیچ یک از شرکتکنندگان هیچ گونه عوارض جانبی مرتبط با واکسن را تجربه نکردهاند. نتایج نشان میدهد که واکسن میتواند یک پاسخ آنتی بادی بادوام ایجاد کند.
فقط آنتیبادی میتواند از بدن در برابر ویروس کرونا محافظت کند
با توجه به مطالعه میمونهای آلوده، ممکن است سطح پایین آنتی بادیهای ویروس کرونا برای محافظت در برابر COVID-19 کافی باشد. این مطالعه همچنین نشان داد که سلولهای ایمنی به نام سلولهای T در ایمنی در برابر ویروس نقش دارند، به ویژه هنگامی که سطح آنتیبادی پایین است. هیچ راهی آسان برای پیشبینی جنبههای پاسخ ایمنی بدن در برابر بیماری عفونی وجود ندارد. دن باروش در دانشکده پزشکی هاروارد در بوستون، ماساچوست و همکارانش تلاش کردند تا بفهمند کدام عناصر ایمنی با استفاده از راسوس ماکیا در برابر COVID-19 دفاع میکنند.
این تیم آنتی بادی را از میمونهایی که از عفونت SARS-CoV-2 بهبود مییافتند جمعآوری کرد و آنتی بادی را به گونههای آلوده نشده داد. آنتی بادیها از حیوانات گیرنده در برابر عفونت محافظت کرده و تعداد زیادی از پاسخهای ایمنی بدن را تقویت میکنند، از جمله فعال شدن سلولهای کشنده طبیعی وابسته به آنتی بادی. دوزهای بالاتر آنتی بادی محافظت بیشتری نسبت به دوزهای پایینتر دارند. هنگامی که محققان سطح ماکاک سلولهای CD8 + T را بهبود بخشیدند، ایمنی حیوانات در برابر عفونت مجدد کاهش یافت. این نشان میدهد که این سلولها به ایمنی ویروس کرونا نیز کمک میکنند.
آزمایش بویایی میتواند تعداد موارد کرونایی را افزایش دهد
آزمایش سریع و ارزان بویایی فرد میتواند به جلوگیری از شیوع COVID-19 کمک کند. مطالعات قبلی گزارش دادهاند که بیش از سه چهارم افراد آلوده به SARS-CoV-2 کمی یا بویایی خود را از دست میدهند؛ آماری که حتی برای کسانی که احساس بیماری نمیکنند نیز صدق میکند. این علامت متمایز باعث شد روی پارکر در دانشگاه کلورادو بولدر و همکارانش مدل کنند که آیا آزمایش گسترده برای از دست دادن بویایی میتواند به رفع همهگیری کمک کند.
شبیهسازیهای این تیم نشان داد که آزمایش بویایی که هر سه روز یک بار انجام میشود میتواند از افزایش عفونت در جمعیت 20 هزار نفری جلوگیری کند، با این فرض که حداقل 50 درصد افراد آلوده با کاهش بویایی روبرو شوند. مدلسازی نشان داد که این آزمایشات برای نظارت قبل از رویدادهای جمعی مانند پروازهای هواپیما نیز موثر است. نویسنده مطالعه دانیل لارمور فاش کرد که او به شرکت آزمایش داروین Biosciences توصیه میکند. نویسنده درک تومر فاش کرد که او بنیانگذار شرکت تست بویایی u-Smell-it است. یافتهها هنوز بررسی نشده است.
جهشهایی که به ویروس کرونا اجازه میدهد آنتیبادی را نادیده بگیرد
دانشمندان جهش SARS-CoV-2 را شناسایی کردهاند که به ویروس اجازه میدهد تا توسط چندین آنتیبادی تولید شده به عنوان درمانهای COVID-19 از شناسایی خارج شود. آنتی بادیهای مونوکلونال از مولکولهای ایمنی طبیعی استفاده میشود. جسی بلوم در مرکز تحقیقات سرطان فرد هاچینسون در سیاتل، واشنگتن و همکارانش هر جهش احتمالی SARS-CoV-2 را که میتواند از اتصال توسط سه آنتیبادی مونوکلونال جلوگیری کند، الگوبرداری کردند: یکی تولید شده توسط الی لیلی در ایندیاناپولیس، ایندیانا و دو مورد دیگر کوکتل ساخته شده توسط رگنرن در تری تون، نیویورک.
این جهشها بر روی یک بخش پروتئینی به نام حوزه اتصال گیرنده تأثیر میگذارد که ویروس از آن برای اتصال به سلولها و ورود آن به سلولها استفاده میکند. محققان یک جهش پیدا کردند که باعث میشد ویروس توسط کوکتل آنتی بادی رگنرن شناخته نشود و چند مورد دیگر که به آن کمک کرد تا از یکی از سه آنتی بادی فرار کند. تعداد کمی از این جهشها در افراد آلوده به طور گسترده در گردش است. اما یکی در اروپا شیوع دارد و دیگری در هلند و دانمارک کشف شده است، جایی که در نمونههای SARS-CoV-2 گرفته شده از گوشت راسو و افرادی که در مزارع پرورش گوشت راسو کار میکنند یافت شده است. یافتهها هنوز بررسی نشده است.
چرا بعضی آزمایشات ویروس کرونا میتواند علامت منفی کاذب ایجاد کنند؟
روش استاندارد برای تشخیص COVID-19 آزمایش واکنش زنجیرهای پلیمراز (PCR) است که ماده ژنتیکی ویروس کرونا را در یک سواب بینی یا گلو تشخیص میدهد. اکنون، یک نظرسنجی از بیش از 15000 نفر، افرادی را که به احتمال زیاد منفی کاذب در این آزمون دریافت میکنند، مشخص کرده است. کیتلین داگدیل در بیمارستان عمومی ماساچوست در بوستون و همکارانش نتایج آزمایش PCR را در حدود 15000 نفر که علائم COVID-19 را نشان دادند یا به دلایل دیگر آلوده به SARS-CoV-2 بودند، بررسی کردند. تقریباً 2700 نفر تست منفی داشتند و آزمایش PCR دوم طی 2 هفته انجام شد.
در بین کسانی که آزمایش دوم را دریافت کردند، 60 یا 2.2 درصد مثبت بودند. از این تعداد، 60 درصد آزمایش اولیه خود را یک روز یا کمتر قبل از شروع علامت یا بیش از 7 روز پس از آن انجام دادهاند که نشان میدهد آزمایش PCR به احتمال زیاد در افرادی که در اوایل یا اواخر دوره عفونت آزمایش میشوند، منفی کاذب دارد. محققان میگویند، افرادی که علائم COVID-19 دارند و تست منفی دارند باید دوباره آزمایش شوند، به خصوص در مناطقی که ویروس گسترده است.

برای جلوگیری از مبتلا شدن به ویروس کرونا، از خود و دیگران مراقبت کنید.
یک مطالعه گسترده از انتقال SARS-CoV-2 در استان هونان چین نشان داد که برخوردهایی که به احتمال زیاد باعث گسترش ویروس کرونا میشود، آنهایی بوده است که بین اعضای یک خانواده وجود داشته است.
کایوآن سان در انستیتوهای ملی بهداشت در بتسدا، مریلند، هونجی یو در دانشگاه فودان در شانگهای، چین و همکارانشان دادههای 1178 نفر در هونان را که به SARS-CoV-2 آلوده بودند و بیش از 15000 تماس نزدیک با افراد آلوده را بررسی کردند. این تیم دریافت که تماس بین افرادی که با هم زندگی میکنند بیشترین خطر انتقال را دارد و به دنبال آن تماس بین اعضای یک خانواده بزرگ است. خطر انتقال هنوز برای ارتباطات اجتماعی و برخوردهای اجتماعی، مانند مواردی که در حمل و نقل عمومی وجود دارد، کمتر بود. این تیم دریافت که هر روز برخورد اضافی 10 درصد خطر انتقال را افزایش میدهد.
تجزیه و تحلیل نشان میدهد که قرنطینه شدن هونان در واقع خطر گسترش ویروس در خانوارها را افزایش میدهد، اعضای آنها در حین قرنطینه بیش از حد معمول در خانه با هم زندگی میکنند. اما انتقال اجتماعی در همان دوره کاهش یافت.

پاسخهای ایمنی به ویروس کرونا بیش از 6 ماه ادامه دارد
حافظه سیستم ایمنی بدن از ویروس کرونا در اکثر افراد حداقل شش ماه به طول میانجامد. گزارشهای پراکنده از عفونت مجدد ویروس کرونا و گزارش کاهش سریع آنتی بادی، این نگرانی را ایجاد کرده است که ایمنی در برابر SARS-CoV-2 طی هفتههای بهبودی از عفونت، کاهش یابد. شین کروتی در انستیتوی ایمونولوژی لا ژولا در کالیفرنیا و همکارانش مارکرهای پاسخ ایمنی را در نمونههای خون 185 نفر که دارای طیف وسیعی از علائم COVID-19 بودند، تجزیه و تحلیل کردند. 41 شرکتکننده در مطالعه حداقل 6 ماه پیگیری شد.
این تیم دریافت که پاسخهای ایمنی شرکتکنندگان به طور گستردهای متفاوت است. اما چندین مولفه حافظه ایمنی SARS-CoV-2 تمایل دارند حداقل 6 ماه باقی بمانند. در میان مدافعان ایمنی مداوم، سلولهای B وجود دارند که در صورت مواجهه مجدد با پاتوژن، تولید آنتیبادی را شروع میکنند و دو سلول T حافظه CD4 + و سلولهای T8 حافظه نیز در کنار آنها وجود دارند. نتایج هنوز مورد بررسی قرار نگرفتهاند.

ویروس کرونا به سرعت در حال جهش در مزارع راسو است
ویروس کرونا در حال تطبیق با میزبانان راسو است و آنالیز ژنتیکی حیوانات پرورشی نیز نشان میدهد که آنها آلوده به SARS-CoV-2 شدهاند. شیوع ویروس کرونا از ماه آوریل تاکنون در مزارع تولیدکننده گوشت راسو (Neovison vison و Mustela lutreola) در سراسر اروپا و ایالات متحده گزارش شده است. فرانسوا بالوکس در دانشگاه کالج لندن و همکارانش 239 ژنوم ویروسی جدا شده از حیوانات پرورشی در هلند و دانمارک را مطالعه کردند. این تیم حداقل هفت مورد جداگانه را شناسایی کرده است که در آن ویروس از افراد آلوده به SARS-CoV-2 به راسو منتقل شده است. محققان همچنین 23 جهش را پیدا کردند که حداقل دو بار به طور مستقل بوجود آمده بودند که نشان میدهد ویروس به سرعت با میزبان جدید خود سازگار میشود.
برخی از این جهشهای مکرر در مناطقی از ژنوم ظاهر میشوند که پروتئین سنبلهای را که ویروسهای کرونا برای آلودهسازی سلولها استفاده میکنند رمزگذاری میکنند. اما محققان میگویند هیچ مدرکی وجود ندارد که نشان دهد این تغییرات در راسو در صورت بازگشت دوباره به انسان، توانایی گسترش SARS-CoV-2 را در افراد تحت تأثیر قرار خواهد داد. یافتهها هنوز بررسی نشده است.
سرماخوردگی ناشی از ویروسهای کرونا ممکن است ویروس کرونا را دفع نکند
اگرچه SARS-CoV-2 میتواند کشنده باشد، اما انواعی با رفتار ملایم به نام ویروسهای فصلی دارد که از جمله دلایل سرماخوردگی هستند. برخی دانشمندان اظهار داشتند که اگر افراد اخیراً توسط ویروس کرونا ویروس فصلی آلوده شده باشند، ممکن است در برابر عفونت SARS-CoV-2 محافظت شوند.
اسکات هنسلی از دانشگاه پنسیلوانیا در فیلادلفیا و همکارانش نمونههای خون جمعآوری شده قبل از همهگیری را از حدود 500 نفر بررسی کردند. تیم تحقیق دریافت که همه شرکتکنندگان در این مطالعه دارای آنتی بادیهای پیش از همهگیری هستند که میتوانند ویروس کرونا OC43 را تشخیص دهند. یک چهارم شرکتکنندگان همچنین آنتی بادیهایی داشتند که میتوانستند SARS-CoV-2 را تشخیص دهند، که احتمالاً در پاسخ به عفونت با ویروس کرونا ویروس سرماخوردگی ایجاد شده است. نیمی از شرکتکنندگان به SARS-CoV-2 مبتلا شدند. افرادی که آلوده شدهاند و کسانی که سطح مشابهی از آنتی بادیهای شناسایی SARS-CoV-2 را ندارند. نویسندگان میگویند که این نشان از این دارد که نه آنتی بادیها و نه آنتی بادیهایی که OC43 را تشخیص میدهند، افراد را در برابر عفونت محافظت نمیکنند.
آزمایشات سریع ویروس کرونا افرادی را که بیشترین عفونت را دارند به دام میاندازد
آزمایشهای سریع آنتیژن برای ویروس کرونا سریعتر، ارزانتر و بهتر از سنجشهای تشخیصی استاندارد هستند. یک ارزیابی اکنون نشان میدهد که برخی از آزمایشهای آنتیژن، اما نه همه، میتوانند با دقت بالا تشخیص دهند که چه کسی بیشترین عفونت را دارد.
سنجشهای مبتنی بر آنتی ژن، پروتئینهای خاص یا آنتی ژنها را در سطح ذرات SARS-CoV-2 تشخیص میدهند. کریستین دروستن در بیمارستان چریتی، دانشگاه برلین و همکارانش عملکرد هفت تست آنتیژن سریع موجود در بازار را تجزیه و تحلیل کردند. محققان این آزمایشات را بر روی طیف وسیعی از نمونهها از جمله ده ها سواب از افرادی که قبلاً آزمایش SARS-CoV-2 یا سایر ویروسهای تنفسی را با استفاده از تست واکنش زنجیرهای پلی مراز استاندارد طلا انجام داده بودند، استفاده کردند.
پنج سنجش آنتیژن، وجود SARS-CoV-2 را در 95 درصد آزمایش برای نمونههایی با غلظت ماده ژنتیکی ویروسی که بین معادل 3.4 میلیون و 74 میلیون نسخه در هر میلی لیتر سواب وجود دارد، تشخیص داد. چنین سطح ویروسی بالایی در هفته اول علائم مشاهده میشود، زمانی که افراد احتمالاً ویروس را به دیگران منتقل میکنند. یافتهها هنوز بررسی نشده است.

ویروس کرونا میتواند به سرعت در بدن یک شخص جهش یابد
ویروس کرونا بارها و بارها در بدن یک فرد آلوده زنده شده و سرانجام در حالی که شواهدی از تکامل سریع نشان میدهد، قربانی جان خود را از دست میدهد. مانوئلا سرناداس و جاناتان لی در بیمارستان بریگام و زنان در بوستون، ماساچوست و همکارانشان دوره COVID-19 را در یک مرد 45 ساله با یک اختلال خودایمنی طولانیمدت که در یک رژیم دارویی سرکوبکنندههای سیستم ایمنی قدرتمند بود، دنبال کردند. تقریباً 40 روز پس از آزمایش مثبت مرد برای SARS-CoV-2، آزمایشات پیگیری نشان داد که ویروس رو به کاهش است؛ اما با وجود درمان ضد ویروسی، دوباره رشد کرد.
پنج ماه پس از اولین تشخیص COVID-19، عفونت بیمار کاهش پیدا کرد و سپس دو بار دیگر قبل از مرگ فرد بازگشت. تجزیه و تحلیل ژنومیک نشان داد که این مرد چندین بار آلوده نشده است. در عوض، ویروس تأخیر کرده و به سرعت در بدن او جهش یافته است.

دلایل میزان کم قربانیان در یک کشور آفریقایی
یکی از اولین مطالعات بزرگ آنتی بادی SARS-CoV-2 در آفریقا نشان میدهد که تا اواسط سال 2020، ویروس 4 درصد از افراد در کنیا را آلوده کرده است؛ با توجه به تعداد اندک مرگ و میر COVID در کنیا، این رقم بسیار شگفتآور است.
وجود آنتی بادی علیه SARS-CoV-2 بیانگر سابقه آلودگی به ویروس است. سوفی یویوگا در برنامه تحقیقاتی KEMRI-Wellcome Trust در کیفیلی، کنیا و همکارانش به دنبال یافتن چنین آنتی بادیهایی در نمونه خون اهدا شده در کنیا از اواخر آوریل تا اواسط ژوئن بودند. بر اساس این نمونهها، محققان تخمین میزنند که 4.3 درصد از مردم کنیا سابقه ابتلا به SARS-CoV-2 را داشتهاند. تخمین تیم از شیوع آنتی بادی در کنیا مشابه تخمین قبلی برای سطح اسپانیا است. اما اسپانیا بیش از 28000 نفر را در ابتدای ژوئیه به COVID-19 از دست داده بود، در حالی که در کنیا در پایان همان ماه فقط 341 نفر جان خود را از دست داده بودند. نویسندگان گفتهاند که تضاد شدید بین شیوع آنتی بادی کنیا و مرگ ناشی از COVID-19 آن اشاره دارد که اثرات ویروس کرونا در آفریقا کاهش یافته است.
جهش ویروس کرونا میتواند قدرت آنتی بادیها را ضعیف کند
نوع گسترده جدید ویروس کرونا این امکان را دارد که از پاسخ ایمنی بدن برخی افراد پس از عفونت فرار کند. از زمان شروع همهگیری، محققان هزاران جهش ویروسی را در ژنوم نمونههای SARS-CoV-2 گرفته شده از افراد آلوده شناسایی کردهاند. دیوید رابرتسون در دانشگاه گلاسکو، انگلستان، ژیورژی سنل در مرکز بیوتکنولوژی ویر در سانفرانسیسکو، کالیفرنیا و همکارانشان جهشی به نام N439K را در پروتئینی که ویروس برای حمله به سلول استفاده میکند، بررسی کردند. این جهش بر دامنه اتصال گیرنده پروتئین تأثیر میگذارد که از آن برای شناسایی سلولهای میزبان استفاده میشود و هدف اصلی آنتی بادی علیه ویروس است. این جهش حداقل دو بار به طور مستقل پدید آمده و در 12 کشور شناسایی شده است.
در آزمایشهای آزمایشگاهی، محققان دریافتند که جهش میتواند مانع فعالیت آنتی بادیهای خنثی کننده قوی شود که ویروس را مسدود میکنند. از جمله آنتی بادیهای خنثی کنندهای که جهش انسداد داشت، آنهایی که در خون افرادی که از COVID-19 بهبود یافته بودند، و همچنین برخی آنتی بادیهای مونوکلونال ساخته شده است که در حال درمان هستند. یافتهها هنوز بررسی نشده است.
کودکان بدون عفونت دارای آنتی بادیهایی برای مبارزه با ویروس کرونا هستند
دانشمندان آنتی بادیهایی پیدا کردهاند که SARS-CoV-2 را در خون افرادی که هرگز به ویروس مبتلا نشدهاند، تشخیص میدهد. کودکان به ویژه به احتمال زیاد از چنین آنتی بادیهایی استفاده میکنند که ممکن است توضیح دهد که چرا بیشتر کودکان آلوده بیماری خفیف دارند یا اصلاً ندارند. هنوز مشخص نیست که آیا عفونت قبلی با یکی از ویروسهای کرونا ویروس فصلی که باعث سرماخوردگی میشود، SARS-CoV-2 یا علائم شدید آن را از بین میبرد. جورج کاسیوتیس در انستیتوی فرانسیس کریک در لندن و همکارانش نمونههای خون بزرگسالان و کودکانی را که به ویروس جدید آلوده نشده بودند، تجزیه و تحلیل کردند. نمونهها یا قبل از شروع بیماری همهگیر جمعآوری شده بودند یا درست زمانی که ویروس شیوع جهانی خود را آغاز کرده بود.
این تیم دریافت که تقریباً 5 درصد از 302 شرکتکننده بزرگسال بدون عفونت دارای آنتی بادیهایی هستند که SARS-CoV-2 را تشخیص میدهند. بنابراین بیش از 60 درصد از شرکتکنندگان آلوده 6 تا 16 ساله، گروه سنی که آنتی بادیهای ویروس کرونا ویروسی فصلی در آنها شایع است، بودند. بیشتر نمونههای خون افراد آلوده به آنتی بادیهای SARS-CoV-2 از انسداد ویروس کرونا در سلولهای ظرف آزمایشگاه جلوگیری میکند.
واکسنی که از ویروس کرونا تقلید میکند باعث ایجاد آنتی بادیهای قوی میشود
یک کاندید واکسن COVID-19 ساخته شده از ذرات ریز مصنوعی میتواند در ایجاد پاسخ ایمنی محافظتی از سایر ارقام پیشرو قدرتمندتر باشد. دیوید وسلر و نیل کینگ از دانشگاه واشنگتن در سیاتل و همکارانشان ذرات میکروسکوپی توپی شکل را تقلید میکنند که ساختار ویروس را تقلید میکند. محققان 60 نسخه از پروتئین سنبله SARS-CoV-2 – بخشی از ویروس را که به آن اجازه میدهد سلولهای انسان را آلوده کند، در خارج از هر یک از این نانوذرات را کشف کردند.
هنگامی که این تیم واکسن نانوذره را به موشها تزریق کرد، حیوانات آنتی بادیهای انسداد ویروس را در سطوح قابل مقایسه با یا بیشتر از آنهایی که توسط افرادی که از COVID-19 بهبود یافته بودند تولید کردند. موشهایی که این واکسن را دریافت کردهاند، حدود ده برابر بیشتر از جوندگان که با پروتئین سنبله واکسینه شدهاند، تولید میکنند که بسیاری از نامزدهای واکسن COVID-19 به آن اطمینان میکنند. به نظر میرسد این واکسن پاسخ شدیدی از سلولهای ایمنی ویژه ایجاد میکند که به ایجاد یک دفاع سریع پس از عفونت با SARS-CoV-2 کمک میکند.

بسیاری از سطوح دارای RNA ویروس کرونا هستند
لمس درب مغازهها و سایر سطوح در یکی از شهرهای آمریکا نشان داد که 8 درصد نمونهها از نظر ماده ژنتیکی SARS-CoV-2 مثبت بودند، اما این مواد در مقادیر کمی وجود داشتند. امی پیکرینگ در دانشگاه تافتس در مدفورد، ماساچوست و همکارانش بارها و بارها از 33 سطح در مکانهای عمومی در سامرویل، ماساچوست نمونهبرداری کردند. دستههای یک سطل آشغال و یک فروشگاه مشروبات الکلی اغلب با RNA ویروس کرونا پر میشود. محققان گفتند که تمام نمونهها فقط آلودگی سطح پایین را نشان دادند و خطر آلودگی در اثر لمس یکی از سطوح آلوده کم است.
این تیم دریافت که درصد نمونههای مثبت در یک منطقه پستی تقریباً 7 روز قبل از افزایش در موارد COVID-19 در همان منطقه به اوج خود رسیده است. نویسندگان گفتند که نمونهبرداری از سطوح به شدت لمس شده میتواند هشداری در مورد افزایش عفونتها باشد. یافتهها هنوز بررسی نشده است.

شیوع ویروس کرونا در خانوادهها سریع و اغلب بینشانه است
با توجه به نظارت فشرده بر بیش از 100 خانوار آمریکایی، ویروس کرونای جدید در خانههای ایالات متحده با کارآیی بیشتری نسبت به تحقیقات قبلی گسترش مییابد، گاهی اوقات بدون هیچ علائمی نیز منتقل میشود. ملیسا رولفس در مراکز کنترل و پیشگیری از بیماریها در آتلانتا، جورجیا و همکارانش 101 نفر از ساکنان ایالات متحده را که از نظر آزمایش SARS-CoV-2 مثبت بودند و اخیراً علائم COVID-19 پیدا کرده بودند، به کار گرفتند. حداقل برای یک هفته پس از ثبت نام، محققان روزانه نتایج آزمایش ویروس کرونا را از 191 نفری که با افراد آلوده زندگی میکردند جمعآوری کردند.
برای برآورد محافظه کارانه از گسترش بیماری، محققان تماسهایی را که هنگام ثبت نام در خانه آنها برای مطالعه مثبت بودند، حذف کردند. در عین حال، در نهایت 35 درصد از شرکتکنندگان باقیمانده مثبت شدند، تقریباً دو برابر یک برآورد قبلی. کمتر از نیمی از افراد در خانوادهها که آلوده شدهاند، در اولین آزمایش مثبت علائم را نشان میدهند و 75 درصد بعد از اولین احساس آلودگی در خانه خود، پنج روز یا کمتر آزمایش مثبت دادهاند.
چگونه 45 کشور طبق عفونتهای ویروس کرونا رتبهبندی میشوند
از تعداد مرگ و میرهای ناشی از COVID-19 در یک کشور در میان افراد زیر 65 سال میتوان برای شناسایی تعداد کل افراد آلوده استفاده کرد. مگان اودریسکول در دانشگاه کمبریج، انگلستان و همکارانش دادههای مربوط به مرگ ناشی از COVID-19 را در 45 کشور مقایسه کردند. محققان دریافتند که در میان افراد کمتر از 65 سال، خطر مرگ COVID-19 با افزایش سن به روشی افزایش مییابد که در همه کشورها ثابت است.
این تیم همچنین آماری را از 22 مطالعه در 16 کشور در مورد درصد افرادی که دارای آنتی بادی SARS-CoV-2 بودند، جمعآوری کرد که نشان میدهد قبلاً در معرض ویروس بودهاند. این به نویسندگان کمک کرد تا میزان مرگ و میر عفونت را که نسبت افرادی است که پس از آلوده شدن به SARS-CoV-2 میمیرند، برای 45 کشور مورد مطالعه تخمین بزنند. محققان نرخ تلفات عفونت و آمار مرگ و میر افراد زیر 65 سال را با هم تلفیق کردند تا تخمین بزنند که در آغاز ماه سپتامبر، حدود 5 درصد از 3.4 میلیارد نفر در 45 کشور مورد مطالعه به SARS-CoV-2 آلوده شدهاند. کره جنوبی تنها 0.06 درصد و کمترین میزان آلودگی در پرو با 62 درصد بوده است. محققان میگویند که این روش میتواند برای تخمین تعداد افرادی که در مناطق آلوده نیستند استفاده شود.

آنتیبادیهای ضد ویروس کرونا ماهها باقی میمانند
بر اساس مطالعهای که روی بیش از 100 نفر انجام شد که اکثراً دارای COVID-19 خفیف تا متوسط بودند، دفاع آنتی بادی بدن در برابر ویروس کرونای قوی باقی میماند. آنیا واینبرگ در دانشکده پزشکی Icahn در کوه سینا در شهر نیویورک و همکارانش نمونه خون بیش از 30000 نفری را که به SARS-CoV-2 آلوده شده بودند، تجزیه و تحلیل کردند. بیش از 90 درصد افراد آلوده سطح متوسط یا زیاد آنتی بادی در خون داشتند و آزمایشها نشان داد که این آنتی بادیها میتوانند ویروس را از سلولهای آلوده مسدود کنند.
این تیم همچنین زیرمجموعهای از 121 فرد را در دو تاریخ بعدی دوباره آزمایش کرد و دریافت که سطح آنتی بادی آنها حداقل برای سه ماه ثابت است. پنج ماه پس از بروز علائم، آنتی بادیهای افراد فقط یک کاهش متوسط نشان دادند. نویسندگان میگویند که بسیار محتمل است که آنتی بادیها را در برابر عفونت مجدد محافظت کند.

حیوانات در مزرعه نیز میتوانند ویروس کرونا را گسترش دهند
حیوانات کوچک روباه مانند به نام راکون می توانند به SARS-CoV-2 آلوده شوند و آن را در بین خود پخش کنند. کنراد فرولینگ در انستیتوی فردریش لوفلر در گریفسوالد-جزیره ریمز آلمان و همکارانش عمداً 9 سگ راکون را با ویروس کرونا ویروس جدید آلوده کردند. شش نفر پس از چند روز ویروس خود را از بینی و گلو گسترش دادند. هنگامی که سه حیوان آلوده در قفس در کنار حیوانات آلوده قرار گرفتند، دو نفر آلوده شدند. هیچ یک از حیوانات به وضوح بیمار نشدند، اما برخی از آنها کمی بیحال بودند.
این یافتهها حاکی از آن است که SARS-CoV-2 میتواند در مزارع خز در چین، جایی که بیش از 14 میلیون راکون زندگی میکنند، قابل شناسایی نباشد. ویروس کرونا که باعث شیوع همهگیر سندرم حاد تنفسی حاد در سالهای 2002-2004 شد نیز در سگهای راکون منتقل شد و میتوانست ابتدا از بین لولههای تنفسی آنها به سمت مردم انتقال یابد.
ستارههای بسکتبال و شیوع ویروس کرونا
بازیکنان حرفهای بسکتبال در ایالات متحده به ارائه جزئیاتی از چرخه زندگی SARS-CoV-2 کمک کردهاند: رفتار آن در بدن افراد اخیرا آلوده شده. پس از یک وقفه چهار ماهه، بازیهای بسکتبال ایالات متحده در ماه جولای از سر گرفتند. قبل و بعد از شروع مجدد بازی، ورزشکاران و اعضای ستاد به طور مکرر از نظر SARS-CoV-2 با نسخهای از روش واکنش زنجیرهای پلیمراز بسیار حساس بررسی میشوند که میتواند برای ارزیابی سطح ویروسی فرد استفاده شود. این آزمایش فشرده فرصتی نادر برای کنترل سطح ویروسی در افراد آلوده که هنوز علائمی پیدا نکردهاند و در افرادی که هرگز احساس بیماری نکردهاند، فراهم کرده است.
استفان کیسلر در دانشگاه هاروارد T.H. دانشکده بهداشت عمومی چان در بوستون، ماساچوست و همکارانش نتایج آزمون 68 نفر از افراد درگیر در این فصل را تجزیه و تحلیل کردند. سطح ویروسی شرکتکنندگان در مطالعه حدود سه روز پس از آزمایش مثبت به اوج خود رسید. محققان دریافتند که دو آزمایش داده شده طی دو روز میتواند نشان دهد که آیا سطح ویروسی یک فرد در حال افزایش است یا کاهش مییابد؛ اطلاعاتی که میتواند بر تصمیمات درمان تأثیر بگذارد. یافتهها هنوز بررسی نشده است.
یک استراتژی مبتنی بر ریاضیات میتواند تست ویروس کرونا را ساده کند
در آزمایش SARS-CoV-2، نمونههای چند نفر در یک دسته ترکیب میشوند و سپس از نظر ویروس تجزیه و تحلیل میشوند. اکنون، یک آزمایش مقیاس بزرگ نشان داده است که آزمایش جمعی میتواند بسیار کارآمد باشد؛ حتی بیشتر از آنچه تئوری پیشبینی کرده است.
موران یاسور در دانشگاه عبری اورشلیم و همکارانش 133،816 نمونه بینی و گلو را با جمع کردن پنج یا هشت نمونه جداگانه در یک نمونه گروه آزمایش کردند. در صورت مثبت بودن آزمایش گروهی، هر نمونه سازنده دوباره آزمایش شد. گروههایی که تست منفی داشتند مجددا آزمایش نشدند. با استفاده از این روش، محققان برای بررسی هر نمونه به صورت جداگانه فقط به یک چهارم آزمایشات مورد نیاز نیاز داشتند. آنها به آزمایشات کمتر از حد انتظار نیاز داشتند، زیرا افراد از یک خانه، دانشگاه، خانه مراقبت یا بیمارستان تمایل به آزمایش با هم دارند و این احتمال وجود دارد که نمونههای مثبت در همان گروهها باشند.
نوید بخشیدن به مردم درباره داروی COVID-19 باعث نجات جان آنها نمیشود
مطالعه روی دارویی که پاسخ ایمنی بدن را قطع میکند، نشان داد که این دارو از مرگ افراد با COVID-19 متوسط جلوگیری نمیکند. در برخی از افراد مبتلا به COVID-19 شدید، سیستم ایمنی بدن یک واکنش التهابی بیش از حد را شروع میکند که نشان میدهد بین بیماری شدید و دفاع ایمنی بیش از حد شدید در برابر SARS-CoV-2 وجود دارد. این ارتباط با ارتباط بین سطح بالای پروتئینی به نام IL-6 که سیستم ایمنی بدن را تحریک میکند و هم مرگ و هم نیاز به تهویه در افراد مبتلا به COVID-19 تقویت میشود.
جان استون در بیمارستان عمومی ماساچوست در بوستون و همکارانش سعی کردند با درمان داروی توسیلیزوماب که در فعالیت IL-6 اختلال ایجاد میکند، التهاب را در مبتلایان به COVID-19 کاهش دهند. اما در یک آزمایش تصادفی و کنترل شده بر روی 243 فرد مبتلا به بیماری متوسط ، این تیم در مقایسه با افرادی که توسیلیزوماب دریافت نکردهاند، از نظر آماری کاهش قابل توجهی در مرگ و یا نیاز به تهویه ندارد. این مطالعه احتمال اینکه یک آزمایش بزرگتر با قدرت آماری بیشتر بتواند فایدهای داشته باشد را رد نمیکند.
دانشمندان موارد کرونایی در خانه سالمندان را نیز ردیابی میکنند
شیوع COVID-19 در میان جوانان در یک شهر دانشگاهی ایالات متحده به جامعه اطراف آن سرایت کرد و منجر به مرگ دو نفر در خانههای سالمندان محلی شد. مقامات بهداشت عمومی مدتهاست که هشدار میدهند که عفونتهای SARS-CoV-2 در بزرگسالان جوان میتواند به راحتی در جمعیت مسن جامعه قرار گیرد. اکنون این سناریو در La Crosse، ویسکانسین که دارای سه دانشگاه است، تأیید شده است.
پارایک کنی در بنیاد پزشکی Gundersen در La Crosse و همکارانش 111 ژنوم SARS-CoV-2 را از افراد در شهرستان La Crosse تجزیه و تحلیل کردند، در حالی که موارد در 2000 سپتامبر افزایش یافت. این تیم دریافت که اکثریت این موارد فقط توسط دو نوع ویروسی ایجاد شده است که در سه هفته اول ماه سپتامبر به سرعت گسترش مییابد. بیشتر موارد در افراد 17 تا 29 ساله بود. جوانان به همان نوع ویروس آلوده شدهاند که نشان میدهد ویروس در اجتماعات، مانند مهمانیهای دانشجویی بسته که در داخل و خارج از خانه برگزار میشود، گسترش مییابد. یکی از این گزینهها به دو خانه سالمندان راه یافت. هشت نفر از ساکنان خانه آلوده شدند و دو نفر نیز فوت کردند.
نتایج آزمایش ویروس کرونا که روند شیوع بیماری را پیشبینی میکند
از سطح ویروسی در افراد آلوده به SARS-CoV-2 در یک شهر میتوان برای ارزیابی اینکه آیا اپیدمی در آنجا به اوج خود رسیده است یا خیر استفاده کرد. یک آزمایش معمول برای SARS-CoV-2 به پزشکان اجازه میدهد تا بار ویروسی یک فرد آلوده را اندازهگیری کنند که نشانگر میزان ویروس در بدن آنها است. جیمز هی در دانشگاه هاروارد دانشکده بهداشت عمومی چان در بوستون، ماساچوست و همکارانش با استفاده از مدلسازی نشان دادند که بار ویروسی یک جمعیت با میزان انتشار ویروس در آن جمعیت ارتباط دارد. در اوایل اپیدمی، به طور متوسط یک فرد آلوده اخیراً در معرض ویروس قرار گرفته است و از این رو دارای ویروس بالایی است. سپس، به طور متوسط یک فرد آلوده مدت طولانیتری ویروس داشته و بار ویروسی کمی دارد.
محققان اضافه میکنند که روش آنها نسبت به محاسبه موارد روزانه کمتر در معرض تعصب ناشی از تغییر روشهای آزمایش COVID است.

آیا آزمایشات سریع ویروس کرونا موثر هستند؟
آزمایشهای سریع آنتیژن برای ویروس کرونا در طی 30 دقیقه نتیجه را ارائه میدهند. اما همه آزمایشات موجود در بازار در شناسایی ویروس به یک اندازه موثر نیستند. روشهای مبتنی بر آنتیژن، پروتئینهای خاص سطح یا آنتی ژنها را بر روی ذرات SARS-CoV-2 تشخیص میدهند و استفاده از آنها آسان و ارزان است. ماریون کوپمنز در مرکز پزشکی دانشگاه اراسموس در روتردام، هلند و همکارانش از 5 روش آنتیژن سریع تجاری موجود در نمونههای 1754 نفری که قبلاً آزمایش ویروس کرونا را آزمایش کرده بودند، با آزمایش استاندارد واکنش زنجیره ای پلیمراز استفاده کردند. دو عدد از حساسترین آزمایش ویروس را بیش از 97 درصد تشخیص داده است، در حالی که کمترین حساسیت را در 75 درصد موارد انجام داده است.
همه نمونهها از افرادی با علائم COVID-19 تهیه شدهاند که تمایل به ویروس کرونا دارند. محققان هشدار میدهند که آزمایش سریع آنتیژن ممکن است در افزایش وجود ویروس در افرادی که سطح ویروس کمی دارند موثر باشد. این یافته هنوز توسط همکار بررسی نشده است.
ویروس کرونا در تغییر دما فصلی بیشتر منتقل میشود
محققان میگویند که ورود بهار و تابستان انتقال SARS-CoV-2 را کند نمیکند. ویروسهای آنفلوانزا در خارج از بدن برای مدت طولانیتری در هوای خشک نسبت به محیط های گرم و مرطوب بیشتر زنده میمانند و به آنها این امکان را میدهد که در زمستان نسبت به بهار و تابستان افراد بیشتری را آلوده کنند. تحقیقات تصویری ترکیبی از اینکه ویروس کرونا جدید رفتار مشابهی را نشان میدهد، ارائه داده است.
کانل پویرر و ماریسیو سانتیلانا در دانشکده پزشکی هاروارد در بوستون، ماساچوست و همکاران آنها برای دیدن چگونگی تغییر فصول بر روی گسترش ویروس تاثیر گذاشتند و همکاران آنها مدلی را ارائه دادند که شامل دادههایی از چین است که از اواسط ژانویه تا اواسط فوریه جمع آوری شده است. این دادهها شامل موارد COVID-19، شرایط آب و هوایی و اطلاعات مربوط به سفرهای داخلی بود. این مدل همچنین قرنطینههایی که توسط دولت شکل گرفته بود را نشان میداد. این تیم دریافت که هوا به تنهایی نمیتواند تنوع شیوع ویروس را توضیح دهد، این در مناطقی از چین با آب و هوای گرمسیری و همچنین مناطق سرد و خشک ادامه دارد.
بیش از یک راه برای ساخت آنتیبادی ضد ویروس کرونا وجود دارد
محققان بررسی کردهاند که چگونه طیف وسیعی از پروتئینهای ایمنی قوی سلولهای آلوده به ویروس کرونا را متوقف میکنند. آنتی بادیهای خنثیکننده ذرات ویروسی را تشخیص داده و از سلولها دور نگه میدارند. آنها یک جز مهم در حمله سیستم ایمنی بدن به SARS-CoV-2 و یک درمان تجربی امیدوارکننده هستند.
تیمی به سرپرستی پاملا بیورکمن در انستیتوی فناوری کالیفرنیا در پاسادنا، اشکال سه بعدی هشت آنتی بادی خنثیکننده متصل به پروتئین سنبله SARS-CoV-2 را تعیین کردند که به ویروس کمک میکند تا در سلولهای میزبان جایگاه خود را بدست آورد. ساختارها نشان داد که این آنتی بادیهای خنثیکننده را میتوان به چندین طبقه تقسیم کرد که بر اساس آن بخشی از منطقه پیوند سلول پروتئین سنبله را تشخیص میدهند. آزمایشهای بیشتر نشان داد جهشهایی که به ویروسها اجازه میدهند آنتی بادی خنثی کننده را بیاثر کنند، بعید است که دیگران را خنثی کند.
آنتیبادیهای سرماخوردگی مدافعان خوبی در برابر ویروس کرونا نیستند
محققان با تحقیق روی نمونهها امیدوار نیستند که آنتی بادیهای ضد ویروسی فصلی بتوانند از COVID-19 شدید محافظت کنند. پل بینسز و تدروا هاتزیونان در دانشگاه راکفلر در شهر نیویورک و همکارانشان 37 نمونه سرم خون جمعآوری شده قبل از سال 2020 را از افراد در انگلستان تجزیه و تحلیل کردند. همه شرکتکنندگان در این آزمایش از نظر ویروسهای کرونا ویروس فصلی انسانی مثبت شدهاند که میتواند باعث سرماخوردگی شود.
تیم تحقیق دریافت که هر نمونه سرم حاوی آنتی بادیهایی است که میتوانند حداقل یک ویروس کرونای سرماخوردگی را از کار بیندازند و توانایی ویروس را در آلوده کردن سلولهای انسانی در ظرف آزمایشگاهی مسدود کنند. اما سرم نمیتواند ویروس ترکیبی را که برای حمل پروتئین سنبله SARS-CoV-2 ساخته شده است، یک عامل حیاتی در حمله ویروس به سلولهای میزبان، غیرفعال کند. به گفته نویسندگان، نتایج نشان میدهد که آنتی بادیهای ویروسهای کرونا و ویروس سرماخوردگی نقش اصلی در تعیین اینکه چرا برخی از افراد مبتلا به COVID-19 وضعیت بدتری نسبت به دیگران دارند، ندارند.

شهرهای متراکم باید مراقب شیوع ویروس کرونا در طولانی مدت باشند
ویروس کرونای جدید مناطقی را که عموماً کوچک هستند، از بین میبرد. اما ویروس در شهرهای شلوغ با سرعت منتشر میشود و در نهایت افراد بیشتری را نسبت به مناطق نسبتاً منزوی آلوده میکند. موریتس کریمر در دانشگاه آکسفورد، انگلستان و همکارانش گسترش SARS-CoV-2 را از طریق جوامع با اندازههای مختلف و تراکم جمعیت مدلسازی کردند. محققان مدل خود را با مقایسه نتایج حاصل از آن با دادههای شناخته شده در مورد حرکات فردی و میزان عفونت در شهرهای پرجمعیت چین مانند ووهان و استانهای با تراکم کمتر در ایتالیا، تأیید کردند.
مدل این تیم جهشهای نسبتاً کوتاه و شدید در موارد COVID-19 را در شهرهای نسبتاً پرجمعیت پیشبینی میکند. با این وجود در شهرهای شلوغ، مردم به احتمال زیاد مجبورند با شیوع طولانیتر از دهات در روستا کنار بیایند. محققان مدل خود را در 310 شهر در سراسر جهان به کار گرفتند و پیشبینی میکنند که افرادی که دارای توزیع جمعیتی نسبتاً یکسان مانند اولان باتور در مغولستان هستند، میتوانند انتظار وقوع انفجار کوتاهمدت را داشته باشند. اما مراکز شهری با تراکم بیشتر، مانند مادرید، میتوانند شیوع طولانیمدت بیشتری را انتظار داشته باشند.

نوجوانان در تعطیلات خانوادگی ویروس کرونا را منتقل میکنند
یک دختر 13 ساله ویروس کرونا را به پدربزرگ و مادربزرگ و 9 نفر از بستگان دیگر خود که در تعطیلات به سر میبردند، منتقل کرد. طبق تحقیق نوح شوارتز در مراکز کنترل و پیشگیری بیماریها در آتلانتا، جورجیا و همکارانش، این دختر در ماه ژوئن در معرض SARS-CoV-2 قرار گرفت. پس از یک آزمایش سریع دیده شد که او آلوده نیست. اعضای خانواده نه ماسک زدند و نه فاصله خود را با یکدیگر حفظ کردند. دوازده نفر در خانه، از جمله دختر نوجوان، دچار علائم COVID-19 شدند و یا آزمایش ویروس کرونا مثبت شدند یا به عنوان موارد احتمالی طبقه بندی شدند. شش نفر از بستگان دیگر از کسانی که در خانه اقامت داشتند دیدار کردند اما در فضای باز ماندند و فاصله خود را حفظ کردند. از این شش نفر، هر چهار نفر که آزمایش ویروس کرونا را انجام دادهاند، تست منفی داشتند و هیچ یک بیمار نشدند.

تلاش گسترده برای ردیابی بیماران در هند روند چشمگیری را نشان میدهد
بر اساس بزرگترین مطالعه ردیابی افراد تاکنون، با استفاده از دادههای هند، الگوهای عفونت و مرگ ناشی از ویروس کرونا ویروس جدید کاملاً بین محیط فقیرنشین و مکانهای ثروتمند متفاوت است. جوزف لونارد در دانشگاه کالیفرنیا، برکلی و همکارانش دادههای تقریباً 85000 نفر مبتلا به COVID-19 و همچنین ارتباط نزدیک آنها را که تعداد آنها تقریباً 600،000 نفر بود، مورد آزمایش قرار دادند.
بروز COVID-19 در دو ایالت با افزایش سن برای افراد 40 ساله و بالاتر به طور پیوسته کاهش مییابد؛ بر خلاف ایالات متحده که با افزایش سن از 65 سالگی میزان مرگ و میر در افراد 75 سال به بالا در هند بسیار کمتر بود؛ افراد پیر در هند در مقایسه با جوانترها نسبتاً ثروتمند هستند. این مطالعه همچنین نشان داد که افراد به احتمال زیاد دیگران را در گروه سنی خود آلوده میکنند. این امر به ویژه در مورد کودکان صادق است، زیرا معاشرت در میان کودکان میتواند به شیوع ویروس کمک کند.
ویژگی ایمنی بدن باعث عفونت مجدد ویروسی میشود
از بین رفتن سطح آنتیبادی یا پاسخ ایمنی ضعیف به SARS-CoV-2 میتواند افراد را در معرض خطر عفونت مجدد قرار دهد. در ماه مارس، یکی از ساکنان خانه سالمندان در شصت سالگی به ذاتالریه شدید مبتلا شد و آزمایش ویروس کرونا جدید مثبت شد. قبل از انجام تست منفی، فرد بیش از یک ماه در بیمارستان بود. در ماه جولای، فرد مجدداً آزمایش مثبت داد که علائم خفیف سرفه و تنگی نفس داشت.
تجزیه و تحلیل ژنومی توسط جیسون گلدمن در دانشگاه واشنگتن، سیاتل و همکارانش نشان داد که این دو عفونت جداگانه هستند. این تیم همچنین دریافت که پس از عفونت دوم، فرد فقط مقادیر کمی آنتیبادی تولید میکند و این با گذشت زمان کاهش مییابد. ممکن است فرد واکنش مشابهی به عفونت اول داشته باشد که میتواند دلیل عدم محافظت از فرد در برابر عفونت دوم باشد. این تیم همچنین آنتیبادیهای خنثیکننده فرد را که سلولها را در برابر عفونت محافظت میکند، اندازهگیری کرد. سطح این افراد از این آنتی بادیهای قوی علیه نسخه SARS-CoV-2 که باعث اولین عفونت شده بود، نسبت به نسخهای که باعث عفونت دوم شده بود، پایینتر بود.
محققان میگویند که این اندازهگیریها معیار مفیدی برای سطح آنتیبادی است که از عفونت مجدد محافظت نمیکند. این تحقیق هنوز مورد بررسی قرار نگرفته است.

انواع ویروسی که به سرعت در حال گسترش هستند، عفونت بیشتری نشان میدهند
انواع جدید SARS-CoV-2 با جهش گسترده در سلولهای انسانی و همسترها در مقایسه با انواع ویروسی فاقد تغییر، عفونیتر هستند. در فوریه سال 2020، محققان در حال بررسی نمونههایی از افراد مبتلا به COVID-19، جهش SARS-CoV-2 را کشف کردند که توالی اسید آمینه پروتئین سنبله ویروس را تغییر میدهد، ویروس از آن برای آلوده سازی سلولها استفاده میکند. تغییر اسیدهای آمینه، معروف به D614G، در بهار سال 2020 در اروپا، آمریکای شمالی و جاهای دیگر رایج شد و اکنون تقریباً همه ویروسهای جدا شده در سراسر جهان این تغییر را دارند.
برای تعیین اثرات تغییر D614G، دو تیم مستقل ذرات SARS-CoV-2 را با جهش تولید کردند. پی یونگ شی در واحد پزشکی دانشگاه تگزاس در گالوستون، تگزاس و همکارانش یک سری آزمایش را انجام دادند؛ رالف باریک در دانشگاه کارولینای شمالی-چاپل هیل و همکارانش پژوهش دیگری را شروع کردند.
هر دو تیم دریافتند که در مقایسه با اشکال ویروس فاقد جهش، انواع D614G با بازدهی بیشتری در سلولهای بافت تنفسی انسان تکثیر میشوند. تیم باریک همچنین دریافت که انواع D614G بین همسترها که برای مطالعه انتقال SARS-CoV-2 استفاده میشود، سریعتر گسترش مییابد.
یک واکسن در افراد مسن اثربخشی خوبی از خود نشان داده است
در افراد مسن، یکی از برجستهترین واکسنهای COVID-19، سطح بالایی از آنتیبادی علیه ویروس کرونای جدید نشان داده است.
ایوان اندرسون در دانشکده پزشکی دانشگاه اموری در آتلانتا، جورجیا و همکارانش پاسخ 40 نفر از 56 سال به بالا را نسبت به واکسن تولید شده توسط شرکت بیوتکنولوژی مدرنا مستقر در کمبریج، ماساچوست و انستیتوی ملی آلرژی و ایالات متحده بررسی کردند. این واکسن از یک قطعه RNA تشکیل شده است که نسخه اصلاح شده پروتئین SARS-CoV-2 را رمزگذاری میکند.
شرکتکنندگان چندین نوع آنتیبادی تولید کردند، مولکولهای ایمنی بدن که با عفونت مبارزه میکنند، از جمله آنتی بادیهای خنثیکننده که میتوانند یک میکروب مهاجم را خنثی کنند. پس از دریافت دوز دوم واکسن، شرکتکنندگان دارای سطح آنتیبادی مشابه آنهایی که در گروه کنترل بودند و از COVID-19 بهبود یافته بودند. هرگونه عوارض جانبی معمولاً خفیف تا متوسط بود.
آزمایشات، عفونت مجدد بیعلامتی را در کارمندان بیمارستان را نشان داد
دو عضو پرسنل بیمارستانی در هند که آزمایش ویروس کرونا را مثبت اعلام کردند، چندین ماه بعد مجدداً آلوده شدند و هیچ علائمی نداشتند. کارمندان بیمارستان یک مرد 25 ساله و یک زن 28 ساله در بخش COVID-19 کار میکردند. آزمایش هردو از نظر SARS-CoV-2 در ماه مه مثبت بود، گرچه هیچ یک از آنها علائمی نداشتند. پس از تست منفی، آنها به کار خود بازگشتند. هر دو تقریباً سه ماه و نیم بعد از اولین آزمایش مثبت دوباره مثبت شدند. هیچ کدام علائمی نداشتند، اما میزان ویروس هر دو بالاتر از ماه مه بود.
تجزیه و تحلیل ژنومی توسط ویندود اسکاریا در انستیتوی ژنومیک و بیولوژیک تلفیقی در دهلی نو و همکارانش نشان داد که SARS-CoV-2 که برای بار دوم به کارگران آلوده شد از نظر ژنتیکی با ویروس اول آلوده به آنها متفاوت بود؛ شواهدی که نشان میدهد کارگران به جای پناه دادن به ویروس باقیمانده از نو آلوده شده است. نتایج حاکی از آن است که عفونت مجدد بدون علامت اغلب کمتر گزارش میشود.
شکست سیستم ایمنی بدن به بیماری وخیم مرتبط است
بر اساس یک نظرسنجی از تقریباً 1000 نفر مبتلا به ویروس کرونا، برخی از موارد شدید COVID-19، از جمله موارد در افراد جوان و سالم، میتواند به اختلال در عملکرد مواد شیمیایی سیگنالدهنده ایمنی موسوم به اینترفرونهای نوع 1 مرتبط باشد.
اینترفرونهای نوع I برای ایجاد دفاع در برابر آنفلوانزا و ویروسهای دیگر بسیار مهم هستند. ژان لوران کازانوا در دانشگاه راکفلر در شهر نیویورک و همکارانش DNA افراد با COVID-19 شدید را تجزیه و تحلیل کردند و به دنبال جهشهای خاصی در ژنها بودند که باعث تولید اینترفرونهای نوع I می شوند. این تیم دریافت که 3.5 درصد از شرکتکنندگان در مطالعه دارای چنین جهشهایی هستند که باعث میشود آنها نتوانند مواد شیمیایی سیگنالینگ تولید کنند.
در مطالعه دوم، در مورد افراد به شدت بیمار، کازانوا، پل باستارد در دانشگاه پاریس و همکارانشان به دنبال آنتیبادیهایی بودند که به دلایل نامعلوم، به بافتها و اندامهای بدن حمله میکنند. محققان دریافتند که بیش از 10 درصد از افراد مبتلا به COVID-19 شدید دارای آنتیبادیهایی هستند که فعالیت اینترفرون نوع I را هدف قرار میدهند، در حالی که در کل جمعیت 0.3 درصد است. آزمایشهای آزمایشگاهی تأیید کردند که آنتیبادیهای خودکار فعالیت اینترفرون نوع I را از بین بردند. محققان پیشنهاد میکنند که از اینترفرونها میتوان به عنوان روش درمانی برای این بیماری استفاده کرد.

ممکن است سطح عفونت شدید به کاهش همهگیری کمک کرده باشد
دو سوم جمعیت ماناوس، یک شهر دو میلیون نفری در ایالت آمازونای برزیل، ممکن است به ویروس کرونای جدید آلوده شده باشد. این نسبت به اندازه کافی بالا است که میتواند در کنترل شیوع ویروس نقش داشته باشد.
استر سابینو در دانشگاه سائوپائولو، برزیل و همکارانش در بیش از 6000 نمونه خون جمعآوری شده توسط یک بانک خون مانائوس بین فوریه و آگوست به دنبال آنتیبادی علیه ویروس کرونا بودهاند. از نظر اهداکنندگانی که آزمایش آنتیبادی مثبت داشتند، نویسندگان تخمین میزنند که حدود 66 درصد از جمعیت تا اوایل ماه اوت آلوده شده باشند یعنی ماهها پس از اوجگیری اپیدمی در ماناوس در ماه مه.
نویسندگان میگویند که نسبت زیاد اهداکنندگان با آنتیبادیهای ویروس نشان میدهد که ممکن است مانائوس به مصونیت جمعی رسیده باشد، اصطلاحی برای وقتی که در آن افراد به اندازه کافی در برابر عفونت ایمنی دارند تا شیوع آن را کنترل کنند. این تیم میگوید تخمین آن چندین منبع احتمالی سوگیری، از جمله مثبت کاذب و منفی کاذب در آزمایش آنتیبادی است. یافته ها هنوز بررسی نشده است.
در زمان مناسب سیستم ایمنی بدن باعث کنترل ویروس کرونا میشود
افراد 65 سال به بالا که به ویروس کرونای جدید آلوده شدهاند، تمایل به پاسخ ایمنی غیر سازمان یافته دارند؛ پاسخی که با COVID-19 شدید نیز همراه است. این میتواند به شما کمک کند تا توضیح دهد که چرا این بیماری به ویژه افراد مسن را سخت تحت تأثیر قرار میدهد. سیستم ایمنی که مهاجمان خاص را هدف قرار میدهد، دارای سه جز اصلی است: آنتیبادیها، سلولهای CD4 + T و سلولهای CD8 و تی. الساندرو سته و شین کروتی در موسسه ایمونولوژی لا ژولا در کالیفرنیا پاسخ ایمنی تطبیقی را در 24 نفری که علائم COVID-19 آنها از خفیف تا کشنده بود بررسی کردند.
این تیم دریافت که افرادی که سیستم ایمنی بدن آنها نتوانسته به سرعت کل سیستم ایمنی تطبیقی را راهاندازی کند، نسبت به افرادی که همزمان تولید آنها را افزایش میدهد، به بیماری شدیدتری مبتلا میشوند. یک پاسخ ناهماهنگ خصوصاً در میان افراد مسن معمول بود و نشان داد که هر دو آنتیبادی و سلولهای T سلاحهای مهمی علیه ویروس کرونا هستند.
مسافران میتوانند ویروس کرونا را در حین پرواز گسترش دهند
شواهد ژنتیکی نشان میدهد که حداقل یکی از اعضای یک زوج متاهل که از ایالات متحده به هنگ کنگ پرواز میکنند در طول سفر دو مهماندار هواپیما را آلوده کرده است.
محققان به رهبری لئو پون در دانشگاه هنگ کنگ و دبورا واتسون-جونز در دانشکده بهداشت و پزشکی گرمسیری لندن چهار نفر را در اوایل ماه مارس مطالعه کردند. دو نفر زن و شوهر بودند که مسافرت میکردند. بقیه اعضای خدمه بودند: یکی در بخش تجاری و دیگری در کابین بود. مسافران قبل از پرواز به کانادا و ایالات متحده سفر کرده بودند و بلافاصله پس از ورود به هنگ کنگ آزمایش ویروس کرونا جدید مثبت شد. کمی بعد مهمانداران آزمایش مثبت دادند.
این تیم دریافت که ژنوم ویروسی هر چهار مورد یکسان بوده و ویروس آنها یک نسب ژنتیکی نزدیک به برخی از نمونههای SARS-CoV-2 آمریکای شمالی است؛ اما از SARS-CoV-2 شایع در هنگ کنگ نیست. نویسندگان میگویند که این نشان میدهد که یکی یا هر دو مسافر در طول پرواز ویروس را به اعضای خدمه منتقل کرده است. نویسندگان میافزایند که هیچ گزارش قبلی از شیوع پرواز در طی مدارک ژنتیکی پشتیبانی نشده است.
نوازندگان و راهبان در هنگ کنگ به ویروس کرونا مبتلا شدند
بر اساس تجزیه و تحلیل شیوع اولیه ویروس، تخمین زده میشود که 19 درصد از عفونتهای SARS-CoV-2 در هنگ کنگ از انتقال محلی ویروس بوده است. تجزیه و تحلیل همچنین نشان داد که شیوع ویروسی در محیط های اجتماعی باعث ایجاد عفونت بیش از شیوع در خانوادهها میشود.
در بررسی بیش از 1000 عفونت ویروس کرونا در هنگ کنگ از اواخر ژانویه تا اواخر آوریل، پنگ وو در دانشگاه هنگ کنگ و همکارانش شواهدی از وقایع متعدد شیوع یافتند که در آن یک فرد آلوده ویروس را حداقل به شش نفر دیگر که نوازندگانی بودند، منتقل کرده است. 19 مورد دیگر به یک معبد مرتبط بود. یک راهب هیچ علائمی نداشت اما مشخص شد که آلوده است. تیم تحقیق دریافت که تقریباً 70 درصد موارد به کسی منتقل نشده است. تجزیه و تحلیل همچنین نشان داد که موارد پایین بیشتر در گسترش در محیط های اجتماعی مانند عروسی و رستورانها نسبت به گسترش خانگی مرتبط است.

مصونیت در برابر ویروسهای کرونا و سرماخوردگی کوتاهمدت!
بر اساس مطالعهای که سطح آنتیبادی داوطلبان را کنترل میکند، نشان داده شده است که ایمنی طبیعی در برابر ویروسهای کرونا که باعث سرماخوردگی میشوند ممکن است فقط چند ماه پس از عفونت ادامه یابد.
مطالعات قبلی حاکی از آن است که پاسخهای ایمنی بدن به ویروسهای کرونا فقط برای چند ماه در برابر عفونت مجدد محافظت میکند، اگرچه علائم در طی عفونت دوم کاهش مییابد. لیا ون در هوک در دانشگاه آمستردام و همکارانش از اواسط دهه 1980 به دنبال آنتیبادی ویروس کرونا در نمونههای خونی بودند که هر ده ماه از ده نفر گرفته میشد.
این تیم از افزایش سطح آنتیبادی به عنوان شاخص عفونت استفاده کردند. عفونت با ویروسهای کرونا از ماه ژوئن تا سپتامبر کمترین شیوع را داشت، الگوی فصلی که نویسندگان پیشنهاد میکنند SARS-CoV-2 از آن پیروی کند. نویسندگان دریافتند عفونت مجدد در 6 ماه پس از اولین عفونت و اغلب در 12 ماه اتفاق میافتد.
راهنمای پیشگام ساخت برای درمان COVID-19
یک روش جدید هر جهشی را که یک پروتئین مهم SARS-CoV-2 میتواند برای فرار از آنتیبادی مهاجم استفاده کند، مشخص میکند. نتایج میتواند از توسعه درمانهای آنتیبادی برای COVID-19 مطلع شود. سیستم ایمنی بدن مولکولهایی به نام آنتیبادی برای جلوگیری از حمله مهاجمان تولید میکند. آنتیبادیهایی که به ناحیه مهمی از پروتئین سنبله SARS-CoV-2 متصل میشوند میتوانند ذرات ویروسی را غیرفعال کرده و آنتیبادیهایی مانند روشهای درمانی را جذاب کنند. اما با گذشت زمان، ویروسها میتوانند در برخی از آنتیبادیها تداخل ایجاد کرده و به ذرات ویروسی اجازه دهند از نیروهای ایمنی فرار کنند.
جیمز کرو در مرکز پزشکی دانشگاه وندربیلت در نشویل، تنسی، جسی بلوم در مرکز سرطان فرد هاچینسون در سیاتل، واشنگتن و همکارانشان دقیقترین نقشه جهشهای پروتئین سنبله را ایجاد کردهاند که میتواند از اتصال ده پادتن انسانی جلوگیری کند. سپس تیم از این اطلاعات برای طراحی سه کوکتل آنتیبادی استفاده کرد که هر کدام از دو آنتی بادی تشکیل شده بودند. در آزمایشهای آزمایشگاهی کوکتلها علیه SARS-CoV-2، باعث ایجاد جهشهایی نشدکه از اتصال آنتیبادی فرار کنند. یافتهها هنوز بررسی نشده است.

کودکان در مراکز نگهداری از کودکان ویروس کرونا را به خانوادهها منتقل میکنند
طبق تجزیه و تحلیل شیوع در یوتا، دوازده کودک آلوده به ویروس کرونا در مراکز مراقبت از کودکان ویروس را به حداقل دوازده نفر دیگر بین خود منتقل کردند. از جمله موارد، زنی بود که پس از ابتلای احتمالی توسط فرزندش مجبور شد در بیمارستان بستری شود. سوک تران در مراکز کنترل و پیشگیری بیماریهای ایالات متحده در آتلانتا، جورجیا و همکارانش شیوع بیماری را در سه مرکز نگهداری از کودکان در سالت لیک کانتی بررسی کردند. در هر سه مرکز، اولین مورد شناخته شده یک کارمند بود.
هر 12 کودک آلوده که سن آنها از 8 ماه تا 10 سال بود، دارای علائم خفیف بودند و یا علائمی نداشتند. در میان افراد نزدیک بچهها که آزمایش مثبت داشتند، شش مادر و سه خواهر و برادر بودند. یک کودک هشت ماهه هر دو والدین را آلوده کرده است. همه افراد نزدیک آزمایش نشده بودند، این به این معنی است که ممکن است عفونتهای مرتبط با مراکز مراقبت از کودکان از دست رفته باشند.
تقریباً نیمی از ویروس کرونا از افرادی منتقل میشود که هنوز احساس بیماری نمیکنند
حدود سه چهارم انتقال SARS-CoV-2 در چند روز قبل یا بعد از شروع علائم در شخصی که ویروس را منتقل میکند اتفاق میافتد. لوکا فرتی در دانشگاه آکسفورد انگلستان و همکارانش 191 مورد انتقال SARS-CoV-2 را از یک فرد آلوده به یک فرد دیگر بررسی کردند. این تیم زمان عفونت اولیه فرد منتقلکننده و شروع علائم و زمان انتشار این عفونت را به شخص دیگری مورد تجزیه و تحلیل قرار داد.
آنها دریافتند که تقریباً 40 درصد از وقایع انتقال دهنده قبل از شروع علائم رخ داده است و حدود 35 درصد در روز بروز علائم یا در روز بعد اتفاق افتاده است. محققان میگویند یافتههای آنها اهمیت آزمایش انبوه، ردیابی افراد و فاصله فیزیکی را برای جلوگیری از انتقال از افراد قبل از علامت و همچنین انزوای خود به مدت حداقل دو روز در اولین علامت علائم مانند سرفه، تب، خستگی و از دست دادن بود هرچند به میزان کم نشان میدهد.

میزبانی ویروس کرونا نگرانکننده است
محققان نزدیک به دوازده پروتئین ناشناخته رمزگذاری شده توسط SARS-CoV-2 را کشف کردهاند و نقش آنها در هنگام آلودگی بیشتر مرموز است. تاکنون شناخته شده بود که ژنوم RNA SARS-CoV-2 دارای دستورالعمل ساخت 29 پروتئین است، مانند پروتئین سنبله که به ذرات ویروسی کمک میکند تا سلولها را آلوده کنند و انواع مختلفی از پروتئینهای ویروسی که در داخل سلولها فعال میشوند. اما دانشمندان مطمئن نبودند که ویروس بیش از 29 عدد است.
برای شناسایی پروتئینهای بیشتر، نوام استرن جیناسار انستیتوی علوم Weizmann در Rehovot، اسرائیل و همکارانش توالی RNA SARS-CoV-2 را که به دستگاههای تولید پروتئین موسوم به ریبوزوم در داخل سلولهای آلوده توالی داده شده است، در این اسکن 23 پروتئین قبلاً ناشناخته کشف شد. برخی از پروتئینهای تازه یافت شده ممکن است تولید مولکولهای ویروسی شناخته شده را کنترل کنند، اما نقش بسیاری از آنها ناشناخته است.
صفات سلول ایمنی بدن که میتواند COVID-19 شدید را پیشبینی کند
سلولهای ایمنی که نوتروفیل نامیده میشوند به احتمال زیاد در افرادی که سرانجام دچار COVID-19 شدید میشوند نسبت به افرادی که دچار بیماری خفیف میشوند، برای اولین بار تحت عمل قرار میگیرند. در صورت تولید مجدد نتایج، میتواند به شناسایی زود هنگام افرادی که به شدت بیمار میشوند کمک کند. نوتروفیلها قسمت مهمی از واکنش سریع بدن به عفونت را تشکیل میدهند، اما همچنین میتوانند به بافتهای آلوده نشده آسیب برسانند. هیونگ چون از دانشگاه ییل در نیوهون، کانکتیکات و همکارانش از روش یادگیری ماشینی برای تجزیه و تحلیل پروتئینهای موجود در پلاسمای خون گرفته شده از افراد بستری در COVID-19 استفاده کردند.
پروتئینهای ایمنی متعددی که با نوتروفیلها در ارتباط هستند، در سطح بالاتری در پلاسمای افرادی که بعداً به شدت بیمار میشوند، نسبت به کسانی که بیماری آنها شدید نشده است، یافت میشوند. تجزیه و تحلیل بعدی سوابق بهداشتی از حدود 3،300 نفر نشان داد که تعداد زیاد نوتروفیلها با افزایش مرگ و میر ناشی از COVID-19 در ارتباط است. یافتهها هنوز بررسی نشده است.

کودکانی که توسط COVID-19 مورد حمله قرار گرفتهاند، ایمنی خوبی دارند
بیشتر کودکان آلوده به ویروس کرونای جدید علائم کمی از بیماری را در صورت وجود نشان میدهند. اما چند کودک تحت تأثیر فرم شدید COVID-19 قرار دارند که میتواند باعث از کار افتادگی چند عضو و حتی مرگ شود. در حال حاضر، دانشمندان شروع به تحریک بیولوژیک این بیماری نادر و مخرب کردهاند که سندرم التهاب چند سیستمی در کودکان یا MIS-C نامیده میشود.
پزشکان صدها مورد MIS-C را تشخیص دادهاند که شباهتهایی با بیماری دوران کودکی بیماری کاوازاکی دارد. برای درک مشخصات بیولوژیکی MIS-C، پتر برودین در انستیتوی کارولینسکا در استکهلم و همکارانش 13 کودک مبتلا به MIS-C ، 28 کودک مبتلا به بیماری کاوازاکی و 41 کودک خفیف COVID-19 را بررسی کردند. محققان دریافتند که در مقایسه با کودکان مبتلا به بیماری کاوازاکی، افرادی که دارای MIS-C هستند دارای مقادیر کمتری از یک ماده شیمیایی ایمنی به نام IL-17A هستند که در التهاب و اختلالات خود ایمنی نقش دارد.
برخلاف سایر کودکان مورد مطالعه، کودکان مبتلا به MIS-C هیچ آنتیبادی علیه دو ویروس کرونا که عامل سرماخوردگی هستند، نداشتند. نویسندگان میگویند این کسری ممکن است در ریشه وضعیت آنها نقش داشته باشد.

تشخیص ارتباط کمی بین درمان استروئید و مرگ
بر اساس تجزیه و تحلیل بیماران بیمارستانی در پنج قاره، افرادی که به شدت مبتلا به COVID-19 هستند، در صورت دریافت داروهایی به نام کورتیکواستروئید، کمتر از دیگران در معرض مرگ قرار میگیرند.
یافتههای قبلی نشان داد که استروئید دگزامتازون باعث کاهش مرگ و میر در افراد مبتلا به COVID-19 روی دستگاههای تهویه میشود. برای بررسی تأثیرات استروئیدها به طور کلی، جاناتان استرن در دانشگاه بریستول، انگلیس و همکارانش یک فراتحلیل را انجام دادند که دادههای هفت آزمایش بالینی را جمعآوری کرد. هر یک از این هفت نفر استفاده از استروئیدها را در افرادی که به شدت با COVID-19 بیمار بودند، مطالعه کردند. این آزمایشات بیش از 1700 نفر را در 12 کشور انجام داده است.
تیم 28 روز بعد از شرکتکنندگان به طور تصادفی برای مصرف استروئید یا دارونما، وضعیت آنها را تجزیه و تحلیل کرد. خطر مرگ برای کسانی که استروئید مصرف میکردند 32 درصد و برای افرادی که دارونما مصرف میکردند 40 درصد بود. نویسندگان میگویند که استروئیدها باید بخشی از درمان استاندارد برای افراد مبتلا به COVID-19 شدید باشد.

طبق ژنومیک، راسو میتواند SARS-CoV-2 را به انسان منتقل کند
تحقیقات در مزارع راسوئی هلندی اولین موارد مستند انتقال SARS-CoV-2 از حیوان به انسان را یافته است. پس از اینکه شیوع SARS-CoV-2 در میان راسوهای پرورشی برای اولین بار در اواخر آوریل شناسایی شد، ماریون کوپمنز در مرکز پزشکی اراسموس در روتردام، هلند و همکارانش از توالی ژنوم برای ردیابی شیوع حیوانات و کارگران در 16 مزرعه پرورش گوسفند استفاده کردند. این تیم 97 کارگر مزرعه و ارتباط آنها را آزمایش کرد و در 66 نفر از آنها شواهدی برای عفونت SARS-CoV-2 یافت.
تجزیه و تحلیل ژنتیکی حاکی از آن است که کارگران SARS-CoV-2 را به راسو منتقل کرده بودند و ممکن است ویروس به افراد دیگر منتقل شود. شیوع بیماری در مزارع پرورش گوشت راسو در دانمارک، اسپانیا و ایالات متحده شناسایی شده است و محققان میگویند گسترش بدون کنترل میتواند منجر به تبدیل شدن حیوانات به مخزن عفونتهای انسانی شود. یافتهها هنوز بررسی نشده است.

آنتیبادیها به جای کاهش، ماهها ادامه مییابند
یک بررسی گسترده در ایسلند نشان میدهد که آنتیبادیهای ضد ویروس کرونای جدید در بدن چهار ماه پس از عفونت باقی میمانند. اما شواهد قبلی نشان دادند که این مولکولهای ایمنی مهم به سرعت از بین میروند. پس از حمله پاتوژن، سیستم ایمنی بدن برای مقابله با آنتی بادی آماده میشود. دانشمندان نمیدانند آیا افرادی که آنتیبادی علیه SARS-CoV-2 تولید میکنند در برابر عفونت مجدد محافظت میشوند یا نه.
کاری استفنسون در deCODE Genetics – Amgen در ریکاویک و همکارانش میزان آنتی بادیهای SARS-CoV-2 را در خون تقریباً 30،000 نفر اندازهگیری کردند، از جمله بیش از 1200 نفر که آزمایش ویروس مثبت داشتند و از COVID-19 بهبود یافتند. تقریباً 90٪ افراد بهبودیافته آنتی بادی علیه ویروس داشتند. سطح آنتیبادی آنها در طی دو ماه پس از تشخیص افزایش یافت و سپس برای مدت زمان مطالعه در همان سطح باقی ماند.
نتایج همچنین نشان میدهد که ویروس تنها 0.9٪ از مردم را آلوده کرده است و ایسلند را نیز در برابر موج دوم عفونت آسیبپذیر کرده است.
حتی بدن سالمندان نیز آنتی بادیهای قوی تولید میکنند
با شیوع ویروس کرونا در چندین خانه سالمندان در انگلستان، بیش از 80٪ از ساکنان پاسخ آنتیبادی به ویروس دادند، از جمله 82٪ افراد بالای 80 سال. در هنگام شیوع ویروس در شش خانه مسکونی و سالمندان، شامز لادانی در مرکز سلامت انگلستان در لندن و همکارانش بیش از 500 نفر از ساکنان و کارکنان را برای آزمایش SARS-CoV-2 آزمایش کردند. حدود پنج هفته بعد، تیم بسیاری از افراد مشابه را از نظر آنتی بادیهای SARS-CoV-2 و به ویژه از نظر خنثیسازی آنتی بادیها، مولکولهای قوی که میتوانند ویروس را از سلولهای آلوده مسدود کنند، آزمایش کردند.
این تیم دریافت که تقریباً به همان نسبت اعضای کارکنان و ساکنان خانه سالمندان، آنتی بادیهایی را برای ویروس کرونا تشکیل دادهاند. آنتی بادیهای خنثیسازی تقریباً در 90٪ اعضای کارکنان و ساکنان، از جمله بیش از 80٪ افراد بالای 80 سال ایجاد شده است. نویسندگان هشدار میدهند که مشخص نیست آیا آنتی بادیهای ضد ویروس از عفونت مجدد محافظت میکنند یا خیر.

آزمایش COVID-19 از شیوع ویروس در اردوگاههای جلوگیری میکند
آزمایش دقیق SARS-CoV-2 و اقدامات کنترل عفونت از شیوع در چهار اردوگاه در ماین که میزبان صدها کودک در اواسط ژوئن تا اواسط ماه اوت بود، جلوگیری کرد. لورا بلیسلدل در مرکز پزشکی ماین در پورتلند و همکارانش گزارش دادند که چهار اردوگاه خواب از همه شرکتکنندگان اعم از کارمندان خواستهاند قبل از ورود از نظر SARS-CoV-2 آزمایش شوند. اندکی پس از ورود، شرکتکنندگان مجدداً تست کرونا دادهاند. آنها همچنین به گروههای کوچکی منصوب شدند و 14 روز اول قرنطینه اردوگاه را با اعضای گروه خود گذراندند. از بیش از 1000 شرکتکننده، 2 نفر از کارکنان و یک نفر از اردوگاه آزمایش مثبت داشتند.

تشخیص دانشآموزان دبستانی آلوده به ویروس بسیار سخت است!
بر اساس مطالعهای که روی تقریباً 400 فرد آلوده به سن زیر 21 سال انجام شده است، کودکان 6 تا 13 ساله نسبت به افراد جوان یا مسنتر، کمتر علائم COVID-19 را دارند. متیو کلی و همکارانش در دانشکده پزشکی دانشگاه دوک در دورهام، کارولینای شمالی، 382 کودک و بزرگسال را که از نزدیک با فرد آلوده به SARS-CoV-2 تماس داشتهاند، مورد مطالعه قرار دادند. تقریباً سه چهارم شرکتکنندگان در مطالعه، SARS-CoV-2 را قبل یا در طول مطالعه مثبت ارزیابی کردند.
فقط 61٪ از کودکان آلوده 6 تا 13 ساله علائم را نشان دادند، در حالی که 75٪ از شرکتکنندگان در مطالعه آلوده زیر 6 سال و 76٪ از افراد بالای 13 سال سن داشتند. کودکان 6 تا 13 ساله که احساس بیماری میکردند علائم خفیفتری نسبت به افراد مسن داشتند. تقریباً یک سوم کودکان آلوده با خواهر یا برادر آلوده ارتباط نزدیک نداشتهاند و این بدان معناست که ویروس از کودکی به کودک دیگر منتقل شده است. نویسندگان میگویند که سیستمهای غربالگری در مدارس و مراکز مراقبتهای روزانه باید تفاوتهای مربوط به سن را در علائم نشان دهند.
اختلافات جنسی در پاسخ ایمنی COVID-19 ممکن است باعث خطر در مردان شود
تغییرات در پاسخ ایمنی به SARS-CoV-2 میتواند توضیح دهد که چرا مردان بیشتر از زنان در بیمارستان بستری میشوند یا میمیرند. آکیکو ایوازاکی در دانشکده پزشکی دانشگاه ییل در نیو هیون، کانکتیکات و همکارانش پاسخ ایمنی 98 زن و مرد آلوده به SARS-CoV-2 را مطالعه کردند. همه علائم خفیف تا متوسط داشتند. محققان مشاهده کردند که پاسخ ایمنی معمول شرکتکنندگان مرد به عفونت با شرکتکنندگان زن متفاوت است که میتواند بیماری شدیدتری را که اغلب در مردان مشاهده میشود توضیح دهد.
این تیم دریافت که به طور کلی، مردان نسبت به زنان دارای مقادیر بیشتری پروتئینهای خاص التهابزا هستند که به عنوان سیتوکین و کموکین در خونشان گردش میکنند. در مقابل، زنان تمایل به پاسخ بیشتری از سلولهای ایمنی بدن دارند که به سلولهای تی معروفند. در مردان، افزایش شدت علائم با گذشت زمان با پاسخ ضعیف سلول تی همراه بود.
تایید شواهد ژنتیکی در همهگیری
مردی در هنگ کنگ که در مارس به بیماری COVID-19 مبتلا بود، چندین ماه بعد توسط ویروس کرونای جدید آلوده شد؛ اولین مدرک برای عفونت مجدد که با تجزیه و تحلیل ژنتیکی پشتیبانی میشود. افراد آلوده به SARS-CoV-2 واکنش ایمنی دارند که دانشمندان فکر میکنند احتمالاً از بسیاری از عفونتهای مجدد جلوگیری میکند. دوام این محافظت نامشخص است و یک مورد مستند از عفونت مجدد نشان میدهد که میتواند از بین برود. اما مشخص شده است که عفونتهای مجدد که قبلاً گزارش شده بود در عوض مربوط به کاهش طولانیمدت ویروس یا مواد ژنتیکی آن است.
کووک-یونگ یوئن و همکارانش در دانشگاه هنگ کنگ یک مرد 33 ساله را شناسایی کردند که در آوریل از ویروس کرونا بهبود یافت و پس از بازگشت از اسپانیا از طریق انگلستان، دوباره آزمایش کرونای مثبت یافت. توالی ژنتیکی نشان میدهد که عفونت دوم توسط ویروسی ایجاد شده است که از نظر ژنتیکی در دوره ابتدایی وی متمایز است. این مرد هرگز از عفونت دوم علائمی پیدا نکرد، اما سیستم ایمنی بدن او با تولید یک گروه تازه آنتیبادی پاسخ داد.
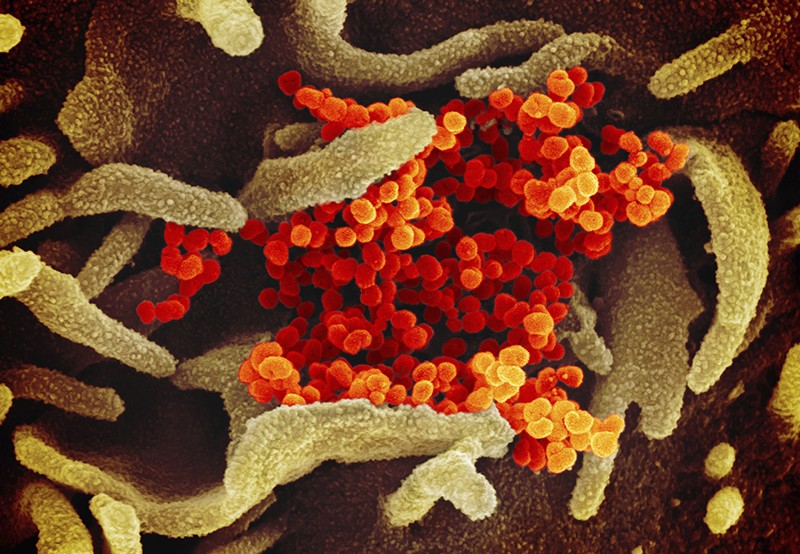
واکسنها از عفونت ویروسی محافظت میکنند
مطالعات انجام شده روی موشها و میمونها نشان میدهد که واکسیناسیون از طریق بینی میتواند حیوانات را از ویروس کرونا محافظت کند و ممکن است چنین واکسیناسیونهایی موثرتر از تزریق همان واکسن باشد. دیوید کوریل و مایکل دیاموند در دانشکده پزشکی دانشگاه واشنگتن در سنت لوئیس، میسوری و همکارانشان یک واکسن کاندیدای رمزگذار پروتئین سنبله SARS-CoV-2 که ویروس برای حمله به سلولها استفاده میکند، ایجاد کردند. سپس محققان این واکسن را به موشهای مهندسی زیستی که دارای گیرندههای انسانی پروتئین بودند، دادند.
پس از تزریق واکسن و قرار گرفتن در معرض SARS-CoV-2، موشها هیچگونه ویروس عفونی در ریههای خود نشان ندادند اما ریههای آنها مقدار کمی RNA ویروسی را در خود جای داده است. در مقابل، موشهایی که واکسن را قبل از قرار گرفتن در بینی خود قرار داده بودند، هیچ RNA ویروسی قابل اندازهگیری در ریههای آنها نداشت. نویسندگان میگویند این و سایر شواهد نشان میدهد که واکسن بینی به طور کامل عفونت را دفع میکند.
لینگ چن در اولین بیمارستان وابسته دانشگاه پزشکی گوانگژو در چین و همکارانش واکسن دیگری برای رمزگذاری پروتئین سنبله تولید کردند. محققان دریافتند که هر دو نوع واکسن از راه بینی و تزریق در برابر عفونت محافظت میکند. نویسندگان میگویند واکسنی که از طریق بینی تزریق میشود ممکن است به افراد اجازه دهد خودشان واکسن بزنند.
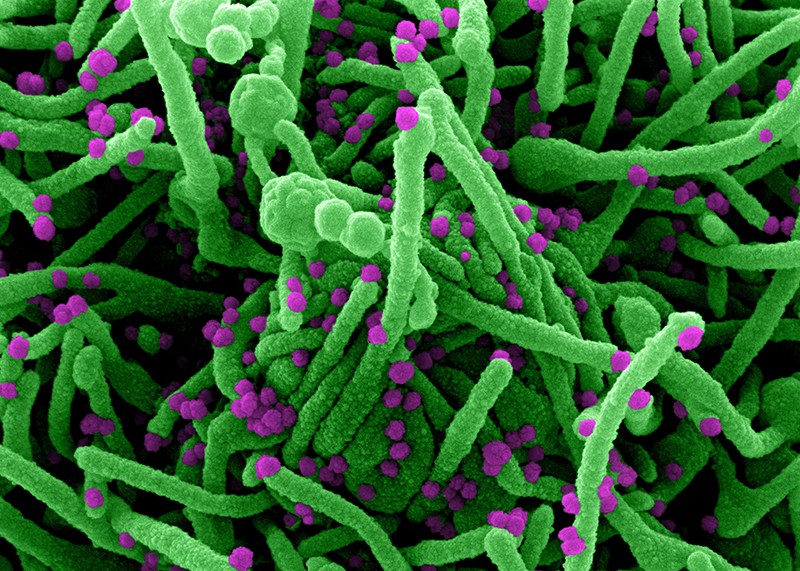
جهش ویروس کرونا با بیماری خفیف مرتبط است
یک جهش SARS-CoV-2 که در اوایل همهگیری در شرق آسیا ظاهر شد، با علائم خفیفتری نسبت به علائم ناشی از نسخه تغییرناپذیر ویروس در ارتباط است. در اوایل سال 2020، محققان در سنگاپور مواردی از COVID-19 را که ناشی از یک نوع SARS-CoV-2 بود، از دست داد. آن یک قطعه RNA وجود ندارد که دو ژن ORF7b و ORF8 را در بر میگیرد. برای تعیین عواقب این تغییر که حذف نامیده میشود، لیزا نگ در شبکه ایمنی شناسی سنگاپور و همکارانش افراد آلوده به ویروسهای حامل حذف را با افراد آلوده به ویروسهای طبیعی مقایسه کردند.
هیچکدام از 29 نفری که ویروسهایشان دچار جهش شده است، به اکسیژن اضافی احتیاج ندارند، اما 26 نفر از 92 نفری که ویروسهایشان فاقد جهش است، چنین نیازی ندارند. ویروسهای حامل حذف از ماه مارس احتمالاً به دلیل اقدامات کنترل عفونت شناسایی نشدهاند. نویسندگان میگویند ویروس مسئول شیوع سندرم حاد تنفسی حاد (SARS) حذف مشابهی را در ژن ORF8 بدست آورد که نشان میدهد این یک سازگاری مهم برای آلوده کردن انسان است.

ترسیم پروتئین اصلی ویروسی
محققان برای اولین بار شکل سهبعدی پروتئینهای سنبله را که بخشی از ذرات سالم SARS-CoV-2 هستند، ترسیم کردند. پروتئینهای سنبله سطح ویروسهای کرونا را ترسیم میکند و روی گیرندههای میزبان مانند ACE2 میماند تا به سلولها دسترسی پیدا کنند. اولین ساختارهای سنبله SARS-CoV-2 از پروتئینهای اصلاح شده که در سلولها بیان شده و سپس خالصسازی شدهاند، جمع شده است. برای بررسی این مدلها جان بریگز در آزمایشگاه شورای تحقیقات پزشکی زیست شناسی مولکولی در کمبریج، انگلیس و همکارانش ذرات ویروسی سلولهای آلوده را جمعآوری کرده و با استفاده از میکروسکوپ الکترونی شکل پروتئینهای سنبله آنها را تعیین کردند.
این ساختارها کاملاً شبیه ساختارهایی است که از فرمهای خالص شده تعیین میشود. در هر دو، پروتئین سنبله میتواند یک تأیید بسته یا یک باز را اتخاذ کند که به آن اجازه میدهد تا به یک گیرنده متصل شود. محققان میگویند که مطالعه ساختار در ذرات ویروسی میتواند به توضیح چگونگی انسداد آنتی بادیهای متصل به سنبله کمک کند.
ملوانان اولین شواهد اینکه آنتی بادیها از انسان در برابر عفونت مجدد محافظت میکنند، ارائه میدهند
شیوع عظیم COVID-19 در یک قایق ماهیگیری آمریکایی باعث نجات اعضای خدمهای که قبلاً آنتی بادی علیه ویروس کرونا داشتند، میشود. آنچه دانشمندان میگویند اولین شواهدی است که این آنتی بادیها از افراد در برابر عفونت مجدد محافظت میکند. سیستم ایمنی بدن پس از یک عفونت ویروسی، ترکیبی به نام آنتیبادی خنثیسازی میکند که در صورت حمله مجدد ویروس، میتواند از آن محافظت کند. اما تحقیقات قبلی مشخص نکرده بود که آیا چنین آنتی بادیهایی میتوانند انسان را از عفونت مجدد SARS-CoV-2 محافظت کنند یا خیر.
الکساندر گرنینگر در دانشکده پزشکی دانشگاه واشنگتن در سیاتل و همکارانش خدمه یک کشتی ماهیگیری آمریکایی را از نظر وجود SARS-CoV-2 و وجود آنتی بادیهای ویروس آزمایش کردند. درست قبل از رسیدن کشتی، محققان 120 نفر از 122 خدمه را آزمایش کردند و دریافتند که همه از نظر SARS-CoV2 منفی هستند، اما شیوع آن بلافاصله پس از خروج از ساحل به کشتی شروع شد. آزمایش پس از سفر نشان داد که 104 نفر از خدمه 122 نفره آلوده شدهاند. هیچ یک از کسانی که آلوده بودند و قبل از شروع آزمایش آزمایش داده بودند، آنتی بادیهای خنثیکننده علیه SARS-CoV-2 را نشان ندادند. اما هر سه خدمه که قبل از عزیمت چنین پادتنهایی داشتند، از عفونت نجات یافتند و از نظر آماری شواهد مهمی نشان میدهد که آنتی بادیهای خنثی کننده حاصل از عفونت SARS-CoV-2 از عفونت مجدد محافظت میکنند. یافتهها هنوز بررسی نشده است.

آزمایش سریع و کم هزینه ویروس کرونا از طریق بزاق دهان
یک آزمایش سریع، ارزان و بدون درد که SARS-CoV-2 RNA را با بزاق دهان تشخیص میدهد میتواند برای آزمایش انبوه استفاده شود. چنتل وگلز در دانشکده پزشکی Yale در نیوهاون، کانکتیکت و همکارانش یک آزمایش بزاق ساده به نام SalivaDirect برای رفع تقاضای فزاینده برای آزمایش گسترده ایجاد کردند.
در مقایسه با سواب بینی و گلو با استاندارد طلا، آزمایش بزاق تهاجمی نیست، نیازی به متخصص آموزش دیده ندارد و به مواد شیمیایی کمیاب که برای ذخیره و استخراج RNA ویروسی مورد نیاز است، نیز نیازی ندارد. در آزمایشهای اعتبارسنجی، SalivaDirect 32 مورد از 34 نمونهای را که در سواب بینی و گلو مثبت بودند و 30 نمونه از 33 نمونه منفی را آزمایش کرد. محققان هزینه هر تست بزاق را 1.29 تا 4.37 دلار آمریکا تخمین زدهاند و درخواست کردهاند که سازمان غذا و داروی ایالات متحده این آزمایش را برای استفاده اضطراری مجاز کند.
واکنش ایمنی به برخی از سرماخوردگیها ممکن است افراد را از ابتلای به ویروس کرونا محافظت کند
برخی از سلولهای ایمنی که ویروسهای کرونا را ایجاد میکنند و باعث سرماخوردگی می شوند، به SARS-CoV-2، ویروس کرونا که مسئول بیماری همهگیر COVID-19 است نیز پاسخ میدهند. مطالعات قبلی نشان داده است که برخی از افرادی که هرگز در معرض SARS-CoV-2 قرار نگرفتهاند دارای سلولهای ایمنی به نام سلولهای حافظه T هستند که میتوانند ویروس را تشخیص دهند. دنیلا ویسکوف و الکساندرو سته در موسسه ایمونولوژی لاجولا در کالیفرنیا با تجزیه و تحلیل چنین سلولهایی، دریافتند که آنها توالی خاصی از چندین پروتئین SARS-CoV-2 را تشخیص میدهند.
این تیم سپس توالیهای مشابه را در ویروسهای کرونا شناسایی کرد و نشان داد که این توالیها میتوانند برخی از سلولهای T را که به SARS-CoV-2 نیز پاسخ میدهند، فعال کنند. یافتهها به این فرضیه اضافه میکنند که ایمنی موجود در برابر ویروسهای سرماخوردگی میتواند به اختلاف شدت COVID-19 کمک کند، اما برای تأیید این نتیجهگیری مطالعات بیشتری لازم است.
ترکیب آنتیبادی از میمونها و همسترها در برابر علائم ویروسی محافظت میکند
مخلوطی از دو آنتیبادی انسانی علیه ویروس کرونا جدید در آزمایشات حیوانی برای پیشگیری و درمان COVID-19 نویدبخش است. آنتی بادیهای خنثیکننده مولکولهای ایمنی هستند که میتوانند به ویروسها متصل شده و آنها را از کار بیندازند. کریستوس کیراتسوس در داروسازی Regeneron در Tarrytown، نیویورک و همکارانش از دو آنتیبادی خنثیکننده که SARS-CoV-2 را متصل میکنند، تهیه کردند.
محققان دریافتند در مقایسه با حیواناتی که دارونما مصرف میکنند، میمونهایی که ترکیب آنتیبادی را دریافت میکنند، کمتر دچار ذات الریه میشوند و در صورت بروز، آسیب ریه کمتری دارند. این در مورد میمونهایی که آنتیبادی را قبل یا بعد از دریافت دوز ویروس مصرف میکردند، نیز صادق بود. برخلاف آنها، همسترهای طلایی که به SARS-CoV-2 آلوده شدهاند، به شدت بیمار میشوند. اگر همسترهایی که دارای ویروس هستند، در صورت تهیه آنتیبادی قبل یا بعد از دریافت دوز ویروس، در مقایسه با جوندگان شاهد، وزن کمتری از دست دادند یا حتی افزایش وزن پیدا کردند.

شیوع ویروس در اردوگاه تابستانی باعث ابتلای 200 کودک شد
علیرغم اقدامات جلوگیری از شیوع ویروس کرونا، حداقل 250 کمپکننده و کارمند پس از حضور در یک اردوگاه شبانه در ایالت جورجیا آمریکا از نظر SARS-CoV-2 مثبت شدند. کریستین زابلووسکی در وزارت بهداشت عمومی جورجیا در آتلانتا و همکارانش شیوع این بیماری را که دو روز پس از ورود اولین اردوگاهها در 21 ژوئن آغاز شد. کمتر از 13 روز قبل از ورود آزمایشگران و کارکنان مجبور به آزمایش منفی ویروس شدند و اردوگران با کسانی که در کابینهای دیگر میخوابند در ارتباط نبودند. کمپرها ملزم به ماسک زدن نیز نبودند.
محققان دریافتند که نزدیک به 100 نفر از کارکنان، که بسیاری از آنها نوجوان بودند، در دو هفته پس از ترک اردو، آزمایش کرونای مثبت داشتند.
واکسن از عفونت در میمونها محافظت میکند
به نظر میرسد یک واکسن ویروس کرونا به طور کامل از میمونها در برابر ویروس محافظت کرده است. هانکه اسشوتمکیر در واکسنهای Janssen and Prevention در لیدن هلند، دن باروچ در مرکز پزشکی Beth Israel Deaconess در بوستون، ماساچوست و همکارانشان 32 رکوس ماکاک را یک دوز واحد از 7 واکسن دادند. هر واکسن شامل یک ویروس تنفسی ضعیف است که برای یکی از هفت شکل پروتئین سنبله SARS-CoV-2 کدگذاری میکند.
پس از واکسیناسیون، تقریباً همه میمونها آنتیبادی خنثی، مولکولهای ایمنی قدرتمندی که میتوانند عفونت را مسدود کنند و سلولهای تی ساخته شده که پاسخهای ایمنی دیگر را تحریک میکنند. هنگامی که میمونها در معرض SARS-CoV-2 قرار گرفتند، قویترین واکسنها از شش حیوان دریافت کننده از شش عفونت ریه و در 5 مورد از شش مورد از عفونت بینی جلوگیری کرد. در میان همه میمونهای واکسینه شده، سطح آنتی بادیهای خنثی کننده با محافظت در برابر عفونت SARS-CoV-2 همراه بودند، اما سطح سلولهای تی اینگونه نبود.

سلولهای ایمنی در برابر ویروس در افراد یافت میشود
سلولهای ایمنی به نام سلولهای T آماده هستند تا نه تنها در افراد مبتلا به COVID-19، بلکه در برخی از افرادی که در معرض ویروس قرار نگرفتهاند به ویروس کرونا حمله کنند. در ابتدا، محققان در حال مطالعه پاسخ ایمنی به SARS-CoV-2 بیشتر بر روی مولکولهای ایمنی بدن به نام آنتیبادی متمرکز شدند، اما سلولهای T مسیر دیگری برای ایمنی بدن ارائه میدهند. آندریاس تیل در بیمارستان Charité University Berlin و همکارانش نمونههای خون سلولهای تی را که به پروتئین سنبله SARS-CoV-2 واکنش نشان میدهند، بررسی کردند.
تیم تحقیق چنین سلولهایی را در 83٪ از شرکتکنندگان در مطالعه با COVID-19 و همچنین 35٪ از اهداکنندگان خون سالم که در معرض SARS-CoV-2 نبودند، یافتند. نویسندگان حدس میزنند که سلولهای T واکنشی ممکن است در اهدا کنندگان سالم در طی عفونتهای گذشته با ویروسهای کرونا ایجاد شده باشد، اما هنوز مشخص نیست که آیا این سلولها از SARS-CoV-2 محافظت میکنند یا خیر.
جهشها به ویروس اجازه میدهد تا از پادتنها جلوگیری کند
جهش در SARS-CoV-2 ممکن است به ویروس کمک کند تا مولکولهای ایمنی قوی را خنثی کند. خون بسیاری از افرادی که از COVID-19 بهبود مییابند، حاوی مولکولهای سیستم ایمنی بدن به نام آنتی بادیهای خنثی کننده است که ذرات ویروس کرونا جدید را از کار میاندازد. اکثر این نوع آنتی بادیها پروتئین جدید سنبله ویروس کرونا را که ویروس برای آلوده کردن سلولها استفاده میکند، تشخیص میدهند. محققان امیدوارند که این مولکولها بتوانند به عنوان روش درمانی استفاده شوند و با واکسن استخراج شوند.
تئودورا هاتزیوآنانو و پاول بینیاس در دانشگاه راکفلر در شهر نیویورک و همکارانشان نسخهای از ویروس استوماتیت وزیکولار را که دامها را آلوده میکند، ساختند تا پروتئین سنبله ساخته شود. آنها سپس ویروس را در حضور آنتی بادیهای خنثی کننده رشد دادند. پروتئین سنبله در ویروسهای مهندسی شده جهشهایی را بدست آورد که به ویروسها اجازه میداد تا توسط طیف وسیعی از آنتی بادیهای خنثیکننده شناسایی شوند.
تیم همچنین این جهشها را در نمونههای SARS-CoV-2 از افراد آلوده در سراسر جهان یافت، اگرچه در فرکانسهای بسیار پایین. به گفته نویسندگان، درمان آنتی بادیهای خنثیکننده متعدد که هر کدام قسمت متفاوتی از پروتئین سنبله را تشخیص میدهند، میتواند از تکامل مقاومت ویروس در برابر این مولکولها جلوگیری کند. یافتهها هنوز بررسی نشده است.
قدرت مبارزه با ویروس کرونا وجود دارد
در چین، معیار اصلی اپیدمیها به نام فاصله سریال بلافاصله پس از ورود ویروس کرونا به شدت کاهش یافت؛ یافتهای که موفقیت تلاشهای آزمایش و جداسازی چین را تأیید میکند. فاصله سریال میانگین زمانی است که بین شروع علائم در یک زنجیره از افراد آلوده به یک عامل بیماریزا وجود دارد. بنجامین کاولینگ در دانشگاه هنگ کنگ و همکارانش با گسترش مدل SARS-CoV-2 در چین دریافتند که فاصله سریال از یک دوره 5 هفتهای از 9 ژانویه از 7.8 روز به 2.6 روز کاهش مییابد.
محققان میگویند که قرنطینه در مراحل اولیه از انتقال جلوگیری میکند که در غیر این صورت بعداً در یک دوره عفونی اتفاق میافتد و منجر به موارد کمتر و سرعت انتشار ویروس میشود. در نتیجه، بیشترین انتقالهای باقیمانده یا قبل از اینکه افراد آلوده علائم را نشان دهند یا در اوایل مرحله علائم، رخ داده و فاصله سریال کاهش مییابد. نویسندگان پیشنهاد می کنند از توزیع فاصله سریال در زمان واقعی برای ردیابی انتقال قابل تغییر ویروس استفاده شود.

میزان آلودگی سگها و گربهها مانند انسانها است
بر اساس یک نظرسنجی در شمال ایتالیا که بزرگترین مطالعه در مورد حیوانات خانگی تاکنون است، گربهها و سگها به همان اندازه افراد مبتلا به SARS-CoV-2 میشوند. نیکولا دکارو در دانشگاه باری و همکارانش از ماه مارس تا مه سواب بینی، گلو یا رکتال 540 سگ و 277 گربه را در شمال ایتالیا گرفتند. این حیوانات در خانههایی با افراد آلوده و یا در مناطقی که به شدت تحت تأثیر COVID-19 بودند زندگی میکردند.
هیچ یک از حیوانات خانگی از نظر RNA ویروسی SARS-CoV-2 مثبت نبودند، اما در آزمایشهای بیشتر آنتی بادیها علیه ویروس در خون برخی از حیوانات در گردش خون، محققان دریافتند که حدود 3٪ سگها و 4٪ گربهها شواهدی از عفونت قبلی نشان دادهاند. میزان عفونت در میان گربهها و سگها در هنگام آزمایش با سایر افراد در اروپا قابل مقایسه بود و این نشان میدهد که ابتلا به حیوانات خانگی غیرمعمول نیست.
ویروس کرونا در بین دانشآموزان اسرائیلی
بیش از 150 دانشآموز در یک مدرسه متوسطه اسرائیل پس برداشتن ماسک خود در اوج گرما، به ویروس کرونا آلوده شدند. تقریباً 10 روز پس از بازگشایی کامل مدارس اسرائیل در 17 مه، به دو دانشآموز در یک مدرسه متوسطه در اورشلیم COVID-19 مبتلا شدند. چن اشتاین ضمیر در وزارت بهداشت در اورشلیم و همکارانش با تحقیق در مورد شیوع آن دریافتند که 153 دانشجو و 25 نفر از کارکنان به این بیماری آلوده شدهاند. در اواسط ماه ژوئن، 87 مورد دیگر در ارتباط نزدیک افراد آلوده از طریق شیوع مدرسه رخ داده است.
گسترش ویروس احتمالاً توسط موجی از گرما که بین 19 تا 21 مه رخ داده بود، کمک کرد و باعث شد استفاده شدید از تهویه هوا و الزام ماسک صورت برای دانشجویان به حالت تعلیق درآید. ازدحام جمعیت نیز ممکن است در این امر سهیم باشد: در هر یک از کلاسهای مدرسه 35 تا 38 دانشآموز نگهداری میشود و در نتیجه به ازای هر دانشآموز فضای 1.1 تا 1.3 مترمربعی اختصاص مییابد.
مبتلایان ویروس کرونا تعداد زیادی از آنتی بادیهای قدرتمند را تولید میکنند
دانشمندان گروه متنوعی از آنتی بادیها را شناسایی کردهاند که توانایی ویروس کرونا را در آلوده کردن سلولها مسدود میکند، حتی اگر در دوزهای پایین استفاده شود.
پروتئینهای سیستم ایمنی بدن به نام آنتی بادیهای خنثیکننده با میکروبهایی که سعی در ورود به سلولهای هدف دارند تداخل ایجاد میکنند. دیوید هو در کالج پزشکان و جراحان دانشگاه واگلوس کلمبیا در شهر نیویورک و همکارانش آنتی بادیهای خنثیکننده پلاسما را در پنج نفر با موارد شدید COVID-19 بررسی کردند. نوزده آنتیبادی در جلوگیری از عفونت SARS-CoV-2 در نمونههای سلول بسیار موثر بودند. دوز کمی از یکی از آنتی بادیها از همسترهای طلایی سوریه در برابر عفونت SARS-CoV-2 محافظت میکند.
نوزده آنتیبادی به مکانهای مختلفی بر روی پروتئین سنبله ویروس کرونا متصل میشوند. یک روش درمانی ساخته شده از آنتی بادیهایی که روی پروتئین سنبله در چندین مکان میچسبند، فرار از طریق جهش برای ویروس دشوار است.

سطح ویروسی میتواند به درمان کمک کند
با توجه به تجزیه و تحلیل هزاران تست گرفته شده در بیمارستانی در سوئیس، میزان RNA ویروسی در بینی و گلو در فردی که به ویروس کرونای جدید مبتلا شده است میتواند به پزشکان در تصمیمگیری در مورد بهترین روش درمان کمک کند. اونیا اپوتا و همکارانش در بیمارستان دانشگاه لوزان بار ویروسی، مقدار ویروس موجود در حجم استاندارد مواد را از نمونههای گرفته شده از 4172 فرد آلوده به SARS-CoV-2 بین 1 فوریه و 27 آوریل تجزیه و تحلیل کردند. آنها متوجه دو مرحله مشخص COVID-19 شدند. در اوایل بیماری، افراد بار ویروسی زیادی دارند که با پیشرفت بیماری، به تدریج کاهش مییابد. این مرحله بعدی به طور معمول با التهاب مشخص میشود. کاهش بار ویروسی میتواند نشانهای برای شروع درمان افراد آلوده با داروهای ضد التهاب باشد. اما محققان هیچ ارتباطی بین بار ویروسی و شدت بیماری پیدا نکردند و این نشان میدهد که پیشبینی خوبی برای نتیجه بیمار نیست.

آنتی بادیهای ضد ویروسی ظرف چند هفته پس از عفونت از بین میروند
آنتیبادیهای کلیدی که اثرات ویروس کرونا را خنثی میکنند، طی ماههای آلوده به SARS-CoV-2، به پایینترین سطح میرسند. آنتیبادیهای خنثیکننده میتوانند سلولهای آلوده کننده یک پاتوژن را مسدود کنند. اما چنین پاسخهای آنتیبادی علیه ویروسهای کرونا اغلب فقط پس از چند هفته کاهش مییابد.
کتی دورز در کالج کینگ لندن و همکارانش غلظت آنتیبادی خنثیکننده علیه SARS-CoV-2 را در 65 فرد آلوده تا 94 روز تحت نظر داشتند. تیم گزارش داده است که در اوج تولید آنتیبادی، افراد با علائم شدید COVID-19 نسبت به افرادی که بیماری خفیف دارند، آنتیبادی بیشتری دارند. با این حال، در بیشتر افراد، حدود یک ماه پس از ظهور علائم، سطح آنتیبادی شروع به کاهش میکند، گاهیاوقات تقریباً به سطوح غیرقابل شناسایی میشود؛ سوالاتی در مورد دوام واکسنهایی که برای تقویت تولید آنتیبادیهای خنثی طراحی شدهاند، ایجاد میشود.

پس از اعلام نتایج آزمایش مثبت، مردم منتظر واکسن هستند
بر اساس اطلاعات اولیه از یک مطالعه ایمنی مرحله I با 45 شرکتکننده، یک منتخب واکسن COVID-19 پاسخ ایمنی در برابر ویروس ایجاد کرده و میتواند منجر به عوارض جانبی شود. این واکسن توسط مدرنا در کمبریج، ماساچوست و انستیتوی ملی آلرژی و بیماریهای عفونی ایالات متحده در حال تولید است. این شامل دستورالعملهای RNA است که سلولهای انسانی را وادار به ساخت پروتئین سنبلهای ویروس کرده و یک پاسخ ایمنی ایجاد میکند.
لیزا جکسون در انستیتوی تحقیقات بهداشتی کایزر پرماننته واشنگتن در سیاتل و همکارانش از هر دو دوز مختلف واکسن، دو بار تزریق کردند که به فاصله چهار هفته انجام شد. بیشتر عوارض جانبی خفیف بود، اگرچه سه شرکتکننده که بیشترین دوز را دریافت کردند، عوارض بدتری مانند تب بالا را تجربه کردند. پس از تزریق، همه شرکتکنندگان پروتئینهای ایمنی به نام آنتیبادیهایی را که قادر به شناسایی ویروس SARS-CoV-2 هستند و همچنین آنتی بادیهای خنثیکننده تولید میکنند که میتواند عفونت را مسدود کند. یک آزمایش 30000 شرکتکننده در فاز III برای آزمایش اینکه آیا واکسن میتواند از COVID-19 جلوگیری کند، قرار است از اواخر ماه جولای آغاز شود.
ویروس کرونای شدید ایمنی خوبی به همراه دارد
دانشمندان اثرات بالای ایمنی را در بدن افراد مبتلا به COVID-19 جدی شناسایی کردهاند؛ یافتهای که میتواند درمانهای بیماری را توسعه دهد. بنجامین تریر در دانشگاه پاریس و همکارانش نمونه خون 50 فرد آلوده به SARS-CoV-2 را تجزیه و تحلیل کردند. در مقایسه با افرادی که علائم خفیف یا متوسط دارند، کسانی که بیماری شدید دارند پروتئینهای ضد ویروسی کمتری به نام اینترفرون و مولکولهای التهابی بیشتری تولید میکنند. محققان همچنین دریافتند که میزان خون یک اینترفرون خاص درست قبل از اینکه شرکتکنندگان به بخشهای مراقبت ویژه منتقل شوند، کاهش مییابد.
نتایج نشان میدهد که کاهش سطح اینترفرون در خون مشخصه شدید COVID-19 است. محققان میگویند که درمانهایی که با التهاب مقابله میکنند و سطح اینترفرونها را افزایش میدهند، میتوانند به افراد مبتلا کمک کنند.

حمله ویروس به ایالات متحده ممکن است در سال 2019 آغاز شده باشد
ویروس کرونا در بسیاری از مناطق داخلی ایالات متحده به وسیله افرادی که از ایالتی به ایالت دیگر نقل مکان میکردند، گسترش یافت، اما مناطق ساحلی ایالات متحده با SARS-CoV-2 از طریق دیگر کشورها آلوده شده بود. الساندرو وسپیگنانی در دانشگاه شمال شرقی در بوستون، ماساچوست و همکارانش به بررسی ترافیک هوایی، الگوهای رفت و آمد و سایر دادهها پرداختند تا بفهمند چگونه و چه زمان ویروس کرونا در آمریکا تسلط یافته است. این تیم دریافت که در چندین ایالت ساحلی، سفرهای بینالمللی باعث ایجاد ویروس میشود. در کالیفرنیا و نیویورک، SARS-CoV-2 ممکن است از دسامبر 2019 شروع به گردش کند.
اما در بسیاری از کشورهای غیر ساحلی، مسافران داخلی، نه بازدیدکنندگان بینالمللی منبع اولین موج عفونتها بودند. عفونتها از اواخر ژانویه تا اوایل مارس در سراسر کشور گسترش یافت اما تا حد زیادی قابل شناسایی نبود.
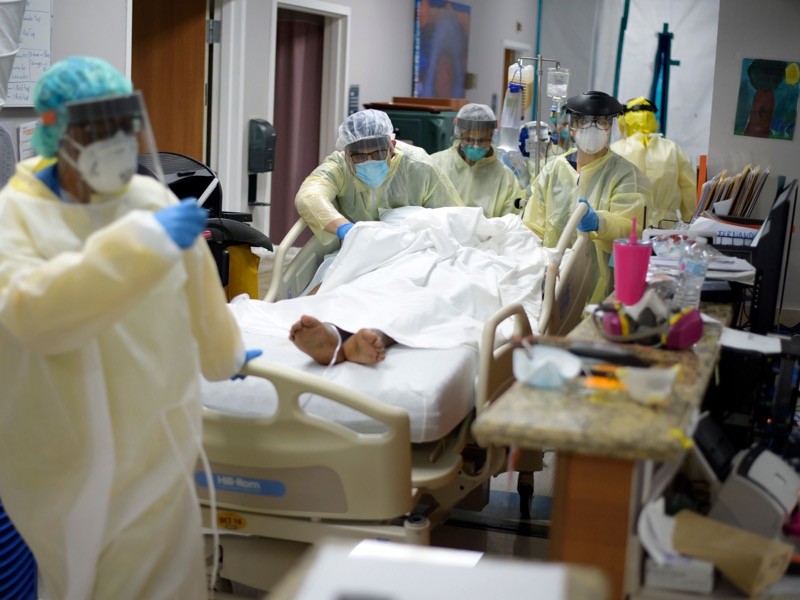
تلاش گسترده برای ردیابی موارد کرونایی
دادهها نزدیک به 250 عفونت ویروس کرونا را در یک کلوپ شبانه شناسایی کرد. پس از بازگشایی کلوبهای کره جنوبی در 30 آوریل، مقامات بهداشت عمومی گروهی از موارد COVID-19 را در میان افرادی که از منطقه باشگاه Itaewon سئول بازدید کرده بودند، مشاهده کردند. جین یونگ لی در مرکز پزشکی بورامای دانشگاه ملی سئول و همکارانش با استفاده از دادههای مکان تلفن همراه، سوابق پرداخت کارت اعتباری و سایر اطلاعات بیش از 60،000 نفر را که اواخر آوریل یا اوایل ماه مه در باشگاههای ایتاون گذرانده بودند شناسایی کردند. همه تشویق شدند که آزمایش SARS-CoV-2 را انجام دهند. تا اواخر ماه مه، مقامات بیش از 40000 نفر را آزمایش کردهاند. تلاشها منجر به 246 عفونت شد.
با بازگشایی دانشگاهها، ممکن است عفونتها افزایش یابد
برای بازگشایی خوابگاهها ممکن است دانشگاهها هر دو روز یکبار دانشجویان خود را برای COVID-19 آزمایش کنند. دیوید پالتیل در دانشکده بهداشت عمومی ییل در نیوهون، کانکتیکات و همکارانش تأثیر انواع استراتژیهای آزمایش را بر تعداد عفونتهایی که در 5000 دانشجو در طول یک ترم 80 روزه ایجاد میشود، الگو قرار دادند. در یک بخش، محققان فرض کردند که هر هفته پنج مورد جدید وارد میشود، هر دانشجوی آلوده 2.5 نفر دیگر را آلوده میکند و کسانی که آزمایش مثبت داشتند قرنطینه میشوند. این تیم دریافت که آزمایش دانشجویان هر دو روز با یک تست سریع و نسبتاً ارزان، باعث میشود که عفونتها در طول ترم حدود 135 نفر باشد و هزینه هر ترم 470 دلار آمریکا است. با این حال، آزمایش فقط به صورت هفتگی منجر به رشد بالای عفونتها میشود.
اگر میزان انتقال بیشتر باشد، کنترلپذیر بودن عفونتها نیاز به آزمایش روزانه دارد که این هزینهها را دو برابر میکند. نویسندگان تأکید میکنند که اقدامات پیشگیرانه مانند فاصله اجتماعی ضروری خواهد بود. یافتهها هنوز بررسی نشده است.
نرخ عفونت در کشورها بسیار متفاوت خواهد بود
بیشترین تلاش اروپا برای شناسایی افرادی که به ویروس جدید کرونا مبتلا شدهاند نشان داده است که تقریباً یک سوم آنها علائمی نشان نمیدهند. بین 27 آوریل و 11 مه، مارینا پولان در انستیتوی سلامت کارلوس سوم در مادرید و همکارانش بیش از 61000 نفر از خانوادههای تصادفی انتخاب شده در سراسر اسپانیا را برای یافتن آنتی بادی SARS-CoV-2 آزمایش کردند که توسط سیستم ایمنی بدن در پاسخ تولید میشود. این مطالعه تغییرات جغرافیایی زیادی را در شیوع آنتیبادی گزارش کرد: بیش از 10٪ از افراد در مناطق مرکزی مانند مادرید آزمایش مثبت داشتند، در حالی که در بیشتر استانهای ساحلی کمتر از 3٪ است.
در سراسر کشور، حدود 5٪ از افراد آزمایش مثبت داشتند که از هر 3 نفر یک نفر بدون علامت بود. محققان بر اساس نتایج خود تخمین زدهاند که تقریباً یک میلیون نفر که قبلاً به ویروس کرونا مبتلا شده بودند، میتوانستند در اسپانیا شناسایی نشوند زیرا علائمی از خود نشان نمیدادند.
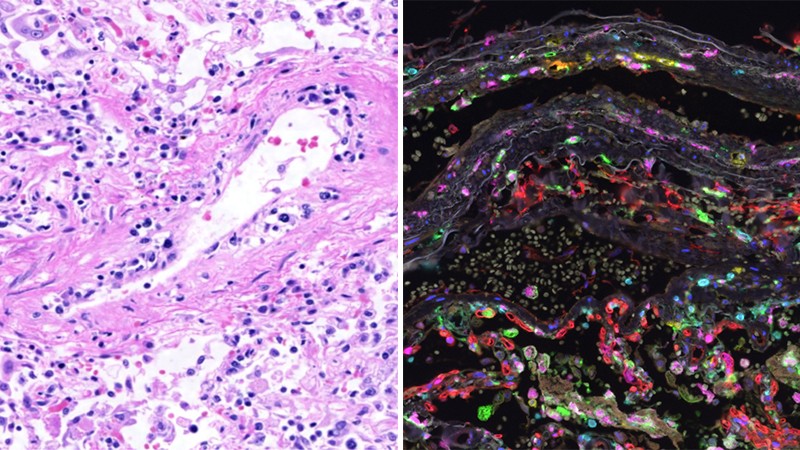
کالبد شکافی و پاسخهای ایمنی ناشی از COVID-19
یک مطالعه مبتنی بر کالبد شکافی بر روی 11 کشته شده از COVID-19 نشان میدهد که عدم تطابق بین نقاط ویروسی در بدن و مکانهای التهاب و آسیب اعضای بدن پاسخهای ایمنی، به جای خود ویروس، مسئول مرگ هستند. مطالعات متعدد حاکی از آن است که سیستم ایمنی بدن به آسیب اندامی که در برخی موارد شدید COVID-19 دیده میشود، کمک میکند. کریستوفر لوکاس و دیوید دورورد در دانشگاه ادینبورگ انگلیس و همکارانشان کالبدشکافیهای کاملی را انجام دادند تا نشانههای SARS-CoV-2 را در بدن همراه با محلهای التهاب و آسیبدیدگی مشخص کنند. ارتباط کمی بین سطح ویروس و التهاب وجود دارد؛ برخی از بافتها ویروس را در خود نگه میدارند اما ملتهب نیستند، در حالی که دیگران آسیبدیده بودند اما حاوی مقادیر بالای SARS-CoV-2 نبودند.

انجام آزمایش برای جلوگیری از شیوع ویروس کرونا
جوامعی مانند دانشگاههایی که موارد COVID-19 میتوانند به سرعت از کنترل خارج شوند باید مرتباً افراد زیادی را برای ویروس کرونا آزمایش کنند؛ حتی اگر این به معنای استفاده از یک آزمایش نسبتاً غیر حساس باشد. آزمایشاتی که به تکنیک واکنش زنجیرهای پلیمراز کمی (qPCR)متکی هستند، میتوانند ریز آثار ماده ژنتیکی SARS-CoV-2 را تشخیص دهند اما گران هستند و نتایج را دیر نشان میدهند. برای سنجش اهمیت حساسیت به آزمایش، مایکل مینا در دانشکده بهداشت عمومی دانشگاه هاروارد تی اچ چان در بوستون، ماساچوست و همکارانش تأثیر آزمایش گسترده بر شیوع ویروس را در گروه بزرگی از مردم الگو کردند.
محققان دریافتند که آزمایش هفتگی، شیوع بیماری را محدود میکند حتی اگر روش آزمایش حساسیت کمتری نسبت به qPCR داشته باشد. در مقابل، آزمایش نظارت که هر 14 روز یک بار انجام میشود، باعث میشود تعداد کل عفونتها تقریباً به همان اندازه که اگر آزمایش وجود نداشته باشد، بالا برود. یافتهها هنوز بررسی نشده است.
یک نقشه دقیق با جزئیات میتواند یک پروتئین ویروسی را نشان دهد
دانشمندان بیش از 3800 نوع پروتئین را که ویروس کرونا به عغ اهداف خود استفاده میکند، ایجاد و توصیف کردهاند. این شاهکار نشان میدهد که کدام قسمت از پروتئین برای اتصال به سلولهای انسانی بسیار مهم است. قبل از حمله SARS-CoV-2 به سلول، پروتئینی ویروسی به نام سنبله محکم به گیرندهای مینشیند که در سطح بسیاری از سلولهای انسانی قرار دارد. جسی بلوم در مرکز تحقیقات سرطان فرد هاچینسون در سیاتل، واشنگتن و همکارانش هر بار یک واحد اسید آمینه را در بخش اصلی سنبله تغییر داده و 3804 نوع پروتئین تولید میکنند. آزمایشات نشان داد که بسیاری از این انواع حداقل به گیرنده و همچنین پروتئین موجود در ویروس کرونا متصل میشوند که باعث شیوع همهگیری فعلی میشود.
این آزمایشات به تیم اجازه داد اسیدهای آمینه را مشخص کند که در صورت تغییر، توانایی اتصال پروتئین سنبله را مختل میکند. این دانش میتواند به محققان در ایجاد مولکولهایی کمک کند که توانایی ویروس در آلودهسازی سلولها را خنثی میکنند. یافتهها هنوز بررسی نشده است.

سهم قابل توجهی از افراد آلوده هرگز علائم قدیمی را از خود نشان نمیدهد
بر اساس یک نظرسنجی از هزاران نفر در ایتالیا، کمتر از یک سوم افراد آلوده به SARS-CoV-2 با علائم تنفسی یا تب بیمار شدند. بیش از 16000 نفر در لمباردی به دلیل ابتلا به COVID-19 جان خود را از دست دادهاند و این منطقه را به مرکز شیوع ویروس کرونا در ایتالیا تبدیل کرده است. پیرو پولتی در بنیاد برونو کسلر در ترنتو ایتالیا، مارچلو تیرانی در آژانس حفاظت از سلامت پاویا در ایتالیا و همکارانشان در لمباردی که از نزدیک با فرد آلوده ارتباط داشتند، مطالعه کردند.
تقریباً نیمی از این 5484 افراد خودشان آلوده شدهاند. از این تعداد، 31٪ علائم تنفسی مانند سرفه یا تب داشتند. فقط 26٪ افراد زیر 60 سال این کار را انجام دادهاند. با افزایش سن فرد، احتمال بروز علائم و بیمار شدن به اندازه کافی برای مراقبتهای ویژه یا مرگ نیز افزایش مییابد. نتایج میتواند درباره شیوع در بیمارستانها اخطار دهد.
CRISPR ژنهای میزبانی مورد حمله قرار گرفته را مشخص میکند
ژنوم میمون با استفاده از سیستم ویرایش ژن CRISPR – Cas9 تعداد کمی از ژنها را شناسایی کرده است که ممکن است به ویروس کرونا کمک کند تا میزبان خود را آلوده کند.
کشف ژنهای میزبان که به فعالیت ویروسی کمک میکنند میتواند به پیشرفت درمانهای جدید کمک کند و نشان میدهد که چرا برخی از افراد بیشتر از دیگران به COVID-19 حساس هستند. جان دوئنچ در انستیتوی Broad MIT و هاروارد در کمبریج، ماساچوست، کریگ ویلن در دانشکده پزشکی ییل در New Haven ، Connecticut و همکارانشان از CRISPR – Cas9 برای تغییر ژن در سلولهای میمون کشت استفاده کردند. آنها سپس به دنبال ژنهایی بودند که بر عفونت ویروسی و مرگ سلول میزبان تأثیرگذار بودند.
بررسی این تیم ژنهایی را کشف کرد که چندین پروتئین را که برای کمک به ویروس کرونا شناخته نشدهاند. در این میان پروتئینهایی در مسیر سیگنالینگ TGF-β وجود دارند که در رشد سلول و مرگ نقش دارند. مواد شیمیایی که این مسیر را مهار میکنند نیز از مرگ سلولی ناشی از ویروس کرونا جلوگیری میکنند.

جوانان در اثر تماس نزدیک ، سپری در برابر عفونت هستند
احتمال آلوده شدن افراد زیر 20 سال به ویروس کرونا بسیار کمتر از اعضای خانواده بزرگترشان است. یانگ یانگ در دانشگاه فلوریدا، گینسویل، ژی کنگ یانگ در مرکز کنترل و پیشگیری بیماری گوانگژو در چین و همکارانشان انتقال ویروسی را بین افراد آلوده در گوانگژو و کسانی که تماس نزدیک با آنها داشتند، تجزیه و تحلیل کردند. پس از آنکه مقامات بهداشت عمومی قرنطینه افراد آلوده و افراد نزدیک آنها را برقرار کردند، افراد زیر 20 سال 5.2٪ خطر آلوده شدن توسط یکی از اعضای خانواده خود را داشتند، در حالی که این خطر برای افراد 20-59 ساله 14.8٪، 18.4٪ خطر برای افراد 60 ساله و بالاتر است.
محققان همچنین دریافتند که افراد مبتلا به COVID-19 حداقل قبل از شروع علائم آنها به همان اندازه عفونی هستند. نویسندگان پیشنهاد میکنند که با فراهم کردن امکاناتی که افراد آلوده بتوانند خود را از خانواده جدا کنند، میتوان گسترش ویروسی در خانوادهها را محدود کرد.

بیش از یک میلیارد نفر با افزایش خطر COVID-19 شدید روبرو هستند
مجموعهای از مشکلات بهداشتی رایج، خطر ابتلا به بیماری جدی در صورت ابتلا به ویروس کرونا را افزایش میدهد. اکنون یک تجزیه و تحلیل میزان این گروه آسیب پذیر را نشان میدهد: بیش از 20٪ از جمعیت جهان حداقل یک بیماری اساسی دارند که خطر بیماری شدید را افزایش میدهد.
اندرو کلارک در دانشکده بهداشت و پزشکی گرمسیری لندن و همکارانش شیوع دیابت، مشکلات قلبی عروقی و سایر شرایطی را که افراد مستعد SARS-CoV-2 را به COVID-19 شدید مستعد میکند، بررسی کردند. با تجزیه و تحلیل دادههای 188 کشور، تیم تخمین زده است که 1.7 میلیارد نفر در سراسر جهان خطر بیماری شدید دارند. محققان همچنین تخمین میزنند که نزدیک به 350 میلیون نفر برخی از آنها شرایط زمینهای ندارند. از این یافتهها میتوان برای ارزیابی اینکه چه تعداد افراد پرخطر پس از تولید واکسن به آنها احتیاج دارند، استفاده کرد.

نظرسنجی سوئیس نشان داد که کودکان کمتر در معرض عفونت هستند
بر اساس یک نظرسنجی از مردم در ژنو سوئیس، کودکان و افراد مسن کمتر از بزرگسالان زیر 65 سال شواهدی از عفونت قبلی SARS-CoV-2 نشان میدهند. سیلویا استرینگینی در بیمارستانهای دانشگاه ژنو و همکارانش حدود 2،700 نفر از افراد 5 سال به بالا را برای یافتن آنتیبادی تولید شده توسط سیستم ایمنی بدن آزمایش کردند تا از عفونت مجدد با ویروس کرونا جلوگیری کند.
محققان دریافتند که از هر 123 کودک 5-9 ساله فقط یک مورد کرونای مثبت دارد، اگرچه 21 نفر از آنها با کسی زندگی میکنند که دارای آنتیبادی COVID-19 است. از 369 شرکتکننده 65 ساله یا بالاتر، 11 نفر با فرد دیگری با آنتی بادی COVID-19 زندگی میکردند و 15 نفر آزمایش مثبت داشتند. محققان میگویند شیوع کم برای کودکان نشان میدهد که ممکن است آنها کمتر در معرض عفونت باشند، در حالی که شیوع کم در افراد مسن ممکن است ناشی از قرار گرفتن کمتر در معرض ویروس و پاسخ ایمنی پیری باشد.
سالنهای ورزشی خطر ابتلا به ویروس کرونا را افزایش میدهد
بر اساس یک نظرسنجی در ژاپن، عفونت ویروس کرونا اغلب در مواقعی رخ میدهد که افراد در باشگاهها در حال ورزش کردن هستند و با تنفس شدید سعی دارند کمبود اکسیژن خود را جبران کنند. هیتوشی اوشیتانی در دانشگاه توهوکو در سندای ژاپن و همکارانش حداقل 5 فرد آلوده را که همگی در یک مراسم یا مکان مشابه شرکت کرده بودند، مورد تجزیه و تحلیل قرار دادند. بسیاری از 61 ابتلا که آنها شناسایی کردند در بیمارستانها، خانههای سالمندان و سایر مراکز مراقبتی رخ داده است، اما کمی بیشتر از نیمی از آنها در مکانهایی مانند کنسرتها، رستورانها و محل کار اتفاق افتاده است.
به عنوان مثال، یک کنسرت منبع آلودگی بیش از 30 نفر از جمله مجریان، مخاطبان و کارمندان بود. این تیم بنیانگذاران احتمالی 22 مورد از رویدادهای فراگیر و زمان تعیین شده برای 16 مورد را شناسایی کرد. نتایج نشان داد که نیمی از افراد شیوع یافته کمتر از 40 سال سن داشتند و 41٪ هنگام انتقال ویروس هیچ علائمی نداشتند.
موشهای اصلاح شده در تولید واکسن و دارو نقش دارند
دو تیم توسعه از یک ویروس بیخطر برای ایجاد سلولهای جوندگان در معرض عفونت استفاده کردهاند. ویروس SARS-CoV-2 با اتصال به گیرندهها از جمله یکی به نام ACE2، در سطح سلول به سلول انسان حمله میکند. موشها نسخه متفاوتی از ACE2 دارند که باعث میشود آنها در برابر عفونت SARS-CoV-2 نفوذناپذیر باشند. موشهای تراریخته حامل نسخه انسانی ACE2 حساس به عفونت هستند اما کمیاب هستند.
تیمی به رهبری مایکل دیاموند در دانشگاه واشنگتن در سنت لوئیس، میسوری و دیگری توسط جینکون ژائو در اولین بیمارستان وابسته دانشگاه پزشکی گوانگژو در چین، برای تولید مدل به طور گستردهتر، از آدنو ویروسها برای رساندن ژن ACE2 انسان به سلولهای ریه موشها استفاده کردند. این موشها پس از قرار گرفتن در معرض SARS-CoV-2، وزن کم کرده و به ذاتالریه مبتلا شدند. تیم Diamond با موفقیت آنتی بادیهای درمانی موشهای بیمار را یافتند. گروه ژائو از موشها برای آزمایش واکسن آزمایشی و چندین روش درمانی برای COVID-19 استفاده کردند.

تعداد زیادی از واردات باعث شیوع در انگلستان شد!
ویروس کرونا بیش از 1300 بار در انگلستان شیوع پیدا است، این آمار بیشتر از فرانسه و اسپانیا بوده است. COVID-19 بیش از 40،000 نفر را در انگلستان قربانی کرده است. برای درک ریشههای شیوع بیماری در آنجا، تیمی به رهبری اولیور پیبوس در دانشگاه آکسفورد انگلیس و اندرو رمبوت در دانشگاه ادینبورگ انگلیس، تقریباً 30،000 ژن SARS-CoV-2 را مورد تجزیه و تحلیل قرار دادند. این تیم تعداد دفعات دسترسی ویروس به انگلستان و شروع به انتشار در داخل مرزهای کشور را ردیابی کرد. تجزیه و تحلیل ژنومیک نشان داد که هزار و 356 مورد از این نوع وجود دارد، اگرچه محققان میگویند این تعداد مقدماتی است و احتمالاً بیشتر از اینها خواهد بود.
مسافران اسپانیا تقریباً یک سوم این موارد و مسافران فرانسه تقریباً کمتر از یک سوم آنها را به خود اختصاص دادهاند. افرادی که از چین میآیند کمتر از 0.1٪ بودهاند. یافته ها هنوز بررسی نشده است.
ویروس برای حمله به سلولها از یک جفت پروتئین انسانی استفاده میکند
محققان پروتئین دوم را پیدا کردهاند که SARS-CoV-2 از آن برای ورود به سلولهای انسانی استفاده میکند و به طور بالقوه هدف جدیدی را برای واکسنها و داروها ارائه میدهد. شناخته شده است که پروتئین SARS-CoV-2 به نام سنبله ویروس به پروتئین انسانی به نام ACE2 متصل میشود که به ویروس اجازه ورود به سلولها را می دهد. اکنون دو تیم از محققان دریافتهاند که پروتئین انسانی نوروپیلین -1(NRP1) نیز به حمله ویروسی کمک میکند.
پیتر کالن و یوهی یاماوچی از دانشگاه بریستول انگلیس و همکارانشان نشان دادند که قطعهای از پروتئین اسپایک میتواند به NRP1 متصل شود. هم یافتههای این تیم و هم میکائیل سیمونز در دانشگاه فنی مونیخ آلمان و همکارانش نشان میدهد که آنتی بادی متصل به NRP1 میتواند از عفونت سلولهای انسانی رشد یافته در آزمایشگاه جلوگیری کند. تیم Simons همچنین دریافت که در موشها، NRP1 به ورود ذرات به اندازه ویروس به سیستم عصبی مرکزی کمک میکند. مطالعات نشان میدهد که جلوگیری از تعامل بین ویروس و NRP1 میتواند راهی برای مقابله با عفونت ویروس کرونا فراهم کند.

افراد میتوانند ندانسته ویروس را گسترش دهند
یک کمپین گسترده آزمایش ویروس کرونا در ویتنام شواهدی یافته است که نشان میدهد افراد آلوده که هرگز علائمی ندارند میتوانند ویروس را به دیگران انتقال دهند. در اوایل شیوع COVID-19 جهانی، ویتنام شروع به آزمایش مکرر افراد در معرض خطر عفونت کرد. کسانی که آزمایش مثبت داشتند، تا زمانی که بهبود نیافتند یا منفی شدند، در بیمارستان بستری شدند. از حدود 14000 نفری که از اواسط مارس تا اوایل آوریل آزمایش شدهاند، 49 نفر آلوده شدهاند. لو وان تان در واحد تحقیقات بالینی دانشگاه آکسفورد در شهر هوشی مین، ویتنام و همکارانش 30 نفر از 49 فرد را تحت نظر گرفتند و دریافتند که 13 نفر در مدت اقامت در بیمارستان هیچ علامتی ندارند.
سواب بینی نشان داد که شرکتکنندگان در مطالعه آلوده اما بدون علامت، دارای RNA ویروسی کمتری نسبت به افراد آلوده هستند که در برخی موارد احساس بیماری میکنند. به احتمال زیاد دو نفر از شرکتکنندگان بدون علامت حداقل برای دو نفر دیگر منبع عفونت بودهاند.
قرنطینه ابزاری قدرتمند در برابر همهگیری است
بر اساس دو مطالعه مستقل انجام شده در کشورهای مختلف و اندازهگیری اثربخشی، قرنطینه و سایر اقدامات موفقیت چشمگیری در خنثیسازی ویروس کرونا داشته است. سمیر بات در کالج امپریال لندن و همکارانش از دادههای مربوط به مرگ ناشی از COVID-19 برای مدلسازی ویروس در 11 کشور اروپایی استفاده کردند. این تیم دریافت که در این کشورها، ترکیبی از سیاستها با هدف کاهش سرعت گسترش ویروس از بیش از 3 میلیون مرگ از ابتدای اپیدمی تا اوایل ماه مه جلوگیری کرده است. در هر کشور اقدامات انجام شده برای جلوگیری از همهگیری کافی بود. قرنطینه، ماندن در خانه و سیاستهایی برای کاهش دید و بازدید، به ویژه موثر بود و انتقال را تا 81٪ کاهش داد.
سلیمان هسیانگ در دانشگاه کالیفرنیا، برکلی و همکارانش آنالیز کردند که چگونه نرخ رشد عفونتها با گذشت زمان در چین، ایالات متحده و چهار کشور دیگر که از سیاستهای جلوگیری از شیوع ویروس استفاده میکنند، تغییر میکند. تجزیه و تحلیل نشان داد که در سراسر 6 کشور، اقدامات ضد انتقال تقریباً 500 میلیون عفونت را دفع کرده است. این تیم همچنین دریافت که قرنطینه یا سیاستهایی که افراد را مجبور به ماندن در خانه میکند، در جلوگیری از گسترش ویروس موثر است.

سطوح خطری جزئی در گسترش ویروس هستند
سطوح آلوده ممکن است فقط نقشی جزئی در انتقال COVID-19 در خانوارها داشته باشند. ریکاردا اشمیتهاوزن از دانشگاه بن در آلمان و همکارانش در 21 خانوار به دنبال ردی از ویروس SARS-CoV-2 بودند که در هر کدام حداقل یک فرد آلوده وجود داشت. تیم تحقیقاتی RNA ویروسی را فقط در 3٪ نمونههای اشیا بیشتر لمس شده مانند دستگیره در و 15٪ نمونههای گرفته شده از فاضلاب حمام و توالت پیدا کردند. این تیم از هیچ یک از نمونهها نتوانست ویروس عفونی را رشد دهد.
هر 15 نمونه از صفحات هوایی که برای برداشتن ذرات ریز تنفسی آئروسل آزمایش شدهاند، از نظر RNA ویروسی منفی هستند، اگرچه نویسندگان میگویند روشی که آنها استفاده کردند به این معنی است که این نتیجه باید با احتیاط تفسیر شود. یافتهها نشان میدهد که انتقال مستقیم ویروس کرونا، به عنوان مثال از طریق قطرات بازدم یا سرفه، احتمالاً مسیر اصلی عفونت است. با این حال، انتقال در فاضلاب یک مسیر احتمالی برای آلودگی است.
گروه خونی ممکن است خطر ابتلا به COVID-19 را تحت تأثیر قرار دهد
محققان دو نوع ژن انسانی را شناسایی کردهاند که میتواند افراد را مستعد ابتلا به نارسایی ریه مرتبط با COVID-19 کند. تام کارلسن در بیمارستان دانشگاه اسلو و همکارانش ژنوم تقریباً 4000 نفر از ایتالیا و اسپانیا را مورد تجزیه و تحلیل قرار دادند: 1980 فرد مبتلا به COVID-19 که به نارسایی تنفسی مبتلا شدهاند و بیش از 2000 نفر که به این بیماری مبتلا نبودند. کسانی که COVID-19 شدید دارند بیشتر از افراد فاقد این بیماری دارای دو نوع ژن هستند.
یک نوع در بخش ژنوم وجود دارد که گروههای خونی را تعیین میکند. تجزیه و تحلیل پیگیری نشان داد که افراد مبتلا به گروه خونی A + در مقایسه با افراد با گروههای خونی دیگر، بیشتر در معرض خطر نارسایی ریه قرار دارند، در حالی که کسانی که دارای خون نوع O هستند، تا حدی محافظت میشوند. این مطالعه نوع دوم را روی کروموزوم 3 پرچمگذاری کرد که نزدیک به شش ژن است، از جمله ژنی که با گیرنده مولکولی ویروس برای ورود به سلولهای انسان تعامل دارد.
داروها نمیتوانند مانع از عفونت شود
یک آزمایش بالینی بزرگ هیچ مدرکی نشان نداده است که داروی هیدروکسی کلروکین از افراد در برابر COVID-19 محافظت میکند. برخی از رهبران جهان از هیدروکسی کلروکین به عنوان درمانی برای COVID-19 یا به عنوان عامل پیشگیری از بیماری استقبال کردهاند. دیوید بولور در دانشگاه مینه سوتا در مینیاپولیس و همکارانش به طور تصادفی 821 نفر را به استفاده از هیدروکسی کلروکین یا دارونما در طی 4 روز پس از قرار گرفتن در معرض SARS-CoV-2 اختصاص دادند. برخی از شرکتکنندگان در این مطالعه کارکنان مراقبتهای بهداشتی بودند که با افراد آلوده تماس داشتند. دیگران در یک خانه با یک فرد آلوده مشترک بودند.
حدود 12٪ از افراد هیدروکسی کلروکین در طی 2 هفته COVID-19 ایجاد کردند، در حالی که 14٪ دارونما دریافت کردند. این اختلاف از نظر آماری معنیدار نیست. کسانی که این دارو را مصرف میکنند عوارض جانبی بیشتری نسبت به دارونما گزارش کردند. نویسندگان نکته مهمی را در این مطالعه متذکر شدند؛ آزمایشات برای افراد از جمله کارکنان مراقبتهای بهداشتی در دسترس نبود، مگر اینکه علائم COVID-19 را داشته باشند. بنابراین، موارد بدون علامت حساب نشده است.

آیا آزمایش آنتیبادی میتواند شیوع ویروس را کاهش دهد؟
مطالعات آنتیبادی ممکن است سهم جمعیتی که به SARS-CoV-2 آلوده شدهاند را دست کم بگیرند. در پاسخ به حمله پاتوژن، سلولهای ایمنی مولکولهایی به نام آنتیبادی تولید میکنند که میتوانند در خون ماندگار شده و سابقه عفونت را ایجاد کنند. ایزابل رودریگز-باراکر در دانشگاه کالیفرنیا، سانفرانسیسکو و همکارانش منبع بالقوه تعصب را در آزمایشهایی که وجود آنتیبادیها علیه ویروس کرونا را تشخیص میدهد، شناسایی میکنند.
بیشتر آزمایشهای آنتیبادی با استفاده از نمونه خون افراد بستری در بیماری شدید تأیید شده است. اما این افراد که فقط بخش کوچکی از افراد آلوده را تشکیل میدهند، ممکن است سطح بالاتری از آنتیبادی در بدن آنها در گردش باشد تا افراد با علائم خفیف یا بدون علائم. محققان میگویند برای ارزیابی میزان آزمایشات آنتی بادی در افراد مبتلا به بیماری خفیف، مطالعات دقیقتری لازم است.

آزمایش ویروس کرونای مثبت تضمینی برای عفونت نیست!
طبق آزمایشات روی سلولهای میمون، اگر بیش از هشت روز از شروع علائم آنها میگذرد، افراد مبتلا به COVID-19 بعید است ویروس کرونا را گسترش دهند. جارد بولارد از دانشگاه مانیتوبا در وینیپگ کانادا و همکارانش سلولهای میمون کشت را با 90 نمونه انسانی که از نظر آزمایش SARS-CoV-2 RNA مثبت بودند، کاشتند. محققان دریافتند که نمونههای RNA مثبت جمعآوری شده بیش از هشت روز پس از شروع علائم، سلولها را آلوده نمیکند؛ این نشان میدهد افرادی که آزمایش RNA ویروسی مثبت دارند لزوماً عفونی نیستند.
به گفته این تیم، بیماران بیمارستانی که هنوز هفتهها پس از شروع احساس بیماری از نظر RNA ویروسی مثبت هستند، ممکن است نیازی به جدا شدن کامل نداشته باشند.
بینی نقطه ورود عفونت است
بینی نقطه شروع احتمالی عفونتهای COVID-19 است. ریچارد بوچر و رالف باریک در دانشگاه کارولینای شمالی در چاپل هیل و همکارانشان سهولت آلودگی ویروس کرونا به سلولهای مختلف در دستگاه تنفسی را ردیابی کردند. محققان یک گرایش عفونی را از دستگاه تنفسی فوقانی به پایین کاهش میدهند: سلولهایی که به راحتی آلوده میشوند در حفره بینی هستند و کمترین آسیب در عمق ریهها است. اینها به طور منظمی بر روی توزیع سلولهایی که ACE2 را بیان میکنند، پروتئینی که SARS-CoV-2 برای ورود به سلولها استفاده میکند، ترسیم میشود.
نویسندگان حدس میزنند که این ویروس در بینی جای خود را باز میکند، سپس هنگامی که به مجاری تنفسی وارد میشود، مخفیانه از دستگاه تنفسی پایین میرود. آنها میگویند که نتایج استفاده از ماسک و اقدامات پیشگیرانه مانند پاکسازی بینی را پشتیبانی میکند.

فرصتی از دست رفته برای جلوگیری از گسترش ویروسی در ایالات متحده
تجزیه و تحلیل ژنومی با یافتههای مشهور در مورد ریشههای گسترش اولین ویروس کرونا در جامعه در ایالات متحده منافات دارد. در اواخر فوریه، یک تجزیه و تحلیل ژنومی که به طور گسترده تبلیغ شده بود، حاکی از آن بود که SARS-CoV-2 هفتهها در سکوت در ایالت واشنگتن در حال گسترش بود. این تجزیه و تحلیل منشا شیوع را به یک مسافر مشخص شده WA1 نشان میدهد؛ حتی اگر مقامات پس از ورود وی از چین در 15 ژانویه به سرعت عفونت WA1 را تشخیص داده بودند و برای جلوگیری از انتقال، ردیابی افراد گستردهای را انجام داده بودند.
اما مدلسازی توسط مایکل وروبی در دانشگاه آریزونا، توسان و همکارانش نشان میدهد که WA1 شیوع گستردهتری ایجاد نکرده است. در عوض، تیم شواهدی یافت که ویروس شیوع یافته در واشنگتن در اواسط ماه فوریه از چین به این ایالت رسیده است. یافتهها هنوز بررسی نشده است. نویسندگان میگویند که چهار هفته بین ورود WA1 و رسیدن منبع واقعی فرصتی از دست رفته برای جلوگیری از انسداد ویروس در ایالات متحده بود.
شیوع گسترده ویروس در اسرائیل باعث عفونتهای زیادی شد
به گفته نویسندگان یک تجزیه و تحلیل ژنومی، یک سطح بسیار بالا از شیوع ویروس در سراسر اسرائیل کمک کرد. آدی استرن در دانشگاه تل آویو در اسرائیل و همکارانش بیش از 200 ژنوم SARS-CoV-2 را از مردم در سراسر اسرائیل توالی و تجزیه و تحلیل کردند. نتایج که هنوز مورد بررسی قرار نگرفتهاند، نشان میدهد که فقط 1-10٪ از افراد آلوده باعث 80٪ موج بعدی موارد شدهاند که نشاندهنده قدرت انتشاردهندهها در انتقال ویروس است.
این تجزیه و تحلیل همچنین نشان داد که مسافران ایالات متحده و اروپا ویروس را به اسرائیل منتقل میکنند، اما مسافران آمریکایی مسئول سهم نامتناسب انتشار ویروس هستند. اسرائیل قبل از اینکه ورود آمریکاییان را ممنوع کند، ورود افرادی که از اروپا میآیند را محدود کرده بود.

کودکان در معرض خطر کمتر از بزرگسالان به کووید-19 مبتلا میشوند
کودکان و نوجوانان زیر 20 سال بسیار کمتر از بزرگسالان به ویروس کرونا مبتلا میشوند. راسل وینر در دانشگاه کالج لندن و همکارانش بیش از 6000 مطالعه را غربالگری کردند که از این تعداد 18 مورد دادههای مطابق با معیارهای نویسندگان را ارائه دادند این 18 نفر شامل 7 موردی بودند که توسط همکار بررسی شده بودند.
مطالعاتی که ارتباط افراد آلوده را ردیابی میکند، نشان میدهد که کودکان در تماس با فرد آلوده 56٪ کمتر از بزرگسالان مبتلا میشوند. تجزیه و تحلیل نشان میدهد که کودکان در انتشار ویروس در جمعیت نقش کمتری نسبت به بزرگسالان داشتهاند، اما شواهد این یافته ضعیف است. محققان نتیجهگیری کردهاند که تحقیقات کافی برای تعیین اینکه آیا کودکان آلوده نسبت به بزرگسالان کمتر در معرض انتقال عفونت هستند، وجود دارد.

داروی مورد علاقه ترامپ هیچ سودی برای کاهش شیوع کرونا ندارد
رهبران جهان، از جمله دونالد ترامپ، رئیس جمهور ایالات متحده، داروی ضد مالاریا هیدروکسی کلروکین را به عنوان درمانی برای COVID-19 معرفی کردهاند. اما مطالعهای که روی تقریباً 100000 نفر انجام شد هیچ فایدهای برای این دارو پیدا نکرد و در عوض آن را با افزایش خطر مرگ و ریتم غیر طبیعی قلب مرتبط دانست. ماندیپ مهرا در مرکز قلب و عروق بیمارستان Brigham and Women’s Hospital در بوستون، ماساچوست و همکارانش سوابق بهداشتی بیش از 96000 بیمار تحت درمان COVID-19 را تجزیه و تحلیل کردند. این مطالعه با استفاده از دادههای بیماران 671 بیمارستان در 6 قاره انجام شده است. تقریباً 15٪ این بیماران هیدروکسی کلروکین، داروی مربوطه کلروکین یا یکی یا دیگری از این داروها را همراه با آنتی بیوتیک دریافت کردهاند.
افرادی که در هر چهار تزریق درمانی حضور داشتند در مقایسه با کسانی که دارو مصرف نکردند، بیشتر در بیمارستان میمیرند و بیشتر دچار ضربان قلب یا آریتمی میشوند. نویسندگان میگویند فقط افرادی که در آزمایشهای بالینی ثبتنام کردهاند باید از این داروها استفاده کنند. یک آزمایش جداگانه از داروی remdesivir نشان داد که باعث بهبودی بیماران بستری در COVID-19 میشود. جان بیگل در انستیتوی ملی آلرژی و بیماریهای عفونی در راکویل، مریلند و همکارانش بیش از 1000 نفر را که در یک آزمایش تصادفی و دوسوکور ثبت نام کرده بودند، مطالعه کردند و دریافتند که کسانی که remdesivir مصرف کردند، متوسط زمان بهبودی آنها 11 روز بود، در مقایسه با 15 روز برای کسانی که دارونما مصرف کردند.
واکسنهای DNA میمونها را از ویروس کرونا محافظت میکند
میمونها پس از دریافت واکسن DNA علیه ویروس از ویروس کرونا محافظت شدند. دن باروش در دانشکده پزشکی هاروارد در بوستون، ماساچوست و همکارانش واکسنهای متشکل از DNA را کشف کردند. این نوع واکسن سلولهای گیرنده را وادار میکند تا یک پاتوژن یا اجزای آن را تولید کنند. این به نوبه خود باعث تحریک سیستم ایمنی بدن میشود. محققان شش واکسن DNA بر اساس پروتئین ویروس کرونا ایجاد کردند که سنبله نامیده میشود و آنها را در موشهای رزوس (Macaca mulatta) آزمایش کردند. این حیوانات یک پاسخ آنتیبادی شبیه به آنچه در ماکاکها و افرادی که از عفونت SARS-CoV-2 بهبود یافته بودند مشاهده شد.
این تیم سپس به میمونهای واکسینه شده دوز ویروس کرونا تزریق کرد که فقط به بیماری خفیف مبتلا شدند. تکثیر ویروسی در حیوانات به طور کلی کمتر از میمونهای واکسینه نشده بود، احتمالاً به این دلیل که سیستم ایمنی بدن حیوانات واکسینه شده ویروس را کنترل میکند.
آنتیبادیهای قوی انسانی و واکسن!
یک واکسن معمولاً با تحریک پاسخ ایمنی بدن که آنتیبادیهایی تولید میکند که ویروس خاصی را دفع میکنند، کار میکند. اما برخی از ویروسها پاسخ آنتیبادی محافظ را تحریک نمیکنند، این بدان معناست که هیچ تضمینی برای تولید واکسن برای هر بیماری وجود ندارد. داویده راببیانی از دانشگاه راکفلر در شهر نیویورک و همکارانش 68 فرد را که از عفونت SARS-CoV-2 بهبود یافته بودند مورد مطالعه قرار دادند و دریافتند که همه آنها مقادیر مختلفی از آنتیبادی علیه ویروس تولید کردهاند. کسری از این آنتیبادیها به شدت ویروس کرونا را به سلولهای انسانی مسدود میکنند. این اثر هنوز مورد بررسی قرار نگرفته است.
در افرادی که از بیماری شدید بهبود یافته بودند، به طور متوسط سطح بالاتری از این آنتی بادیهای قوی نسبت به افرادی که بیماری آنها خفیفتر بود، داشتند. اما به نظر میرسد که هر شرکتکننده توانایی ساخت آنها را دارد. نویسندگان پیشنهاد میکنند که واکسنی که برای استخراج این آنتی بادیهای قوی طراحی شده باشد، میتواند از نظر جهانی موثر باشد.
میمونها پس از بهبود از ویروس در برابر عفونت مجدد مقاومت میکنند
میمونهایی که از عفونت با ویروس کرونا جدید بهبود یافته بودند در برابر عفونت مجدد محافظت میشدند، اگرچه مدت زمان محافظت مشخص نیست. مقامات بهداشت عمومی باید بدانند که آیا افرادی که به SARS-CoV-2 آلوده شدهاند میتوانند دوباره آلوده شوند. برای حل این مسئله، دن باروش در دانشکده پزشکی هاروارد در بوستون، ماساچوست و همکارانش دو ویروس کرونا را به 9 ماکوس رزوس (Macaca mulatta) دادند. میمونها علائم خفیفی مانند از دست دادن اشتها و همچنین آنتیبادی علیه ویروس پیدا کردند.
تقریباً یک ماه بعد، محققان دوز دیگری از ویروس را به میمونها دادند. طی دو هفته بعد، این تیم سطح RNA ویروسی را در بینی حیوانات کم و به سرعت کاهش میدهد و تقریباً هیچ کدام در ریههای میمونها مشاهده نمیشود. همه میمونها به آنتیبادی نسبت به دوز دوم SARS-CoV-2 پاسخ دادند که نشان میدهد سیستم ایمنی بدن آنها با ویروس مبارزه کرده است.

ویروس کل اندامها را از قلب تا مغز دچار اختلال میکند
کالبد شکافی ویروس کرونایی را پیدا کرده است نه تنها در ریهها، بلکه در کلیهها، قلب، مغز و سایر اندامها. COVID-19 اصولاً یک بیماری تنفسی محسوب میشود، اما برخی از افراد آلوده علائم غیر تنفسی مانند سکته مغزی را تجربه میکنند. توبیاس هوبر در مرکز پزشکی دانشگاه هامبورگ-اپندورف در آلمان و همکارانش از 27 فرد مبتلا به COVID-19 کالبدشکافی کردند. آنها دریافتند که ویروس در ریهها فراوان است، اما در کلیهها، کبد، قلب، مغز و خون در سطوح پایینتری نیز وجود دارد.
با بررسی دقیق پایگاه دادههای فعالیت ژنتیکی، این تیم دریافت که سه ژن شناخته شده برای تشویق عفونت SARS-CoV-2 در سلولهای کلیه بسیار فعال هستند. تجزیه و تحلیل اضافی از 6 نفر که ویروس را در تمام بخشهای کلیه بررسی کردهاند، توضیح میدهد که به توضیح آسیب کلیه در برخی افراد مبتلا کمک میکند.
آنتیبادی بیماریهای همخانواده کرونا نیز باعث کاهش ویروس کرونا میشود
آنتیبادی کشف شده در خون فردی که از SARS جان سالم به در برد میتواند به دیگران در مبارزه با COVID-19 کمک کند. ویروس کرونا که باعث شیوع سال 2003 SARS شده است، یکی از اقوام دور SARS-CoV-2، ویروسی است که مسئول همهگیری کنونی است. دیوید وسلر از دانشگاه واشنگتن در سیاتل، داویده کورتی از ویروس بیوتکنولوژی در بلینزونا، سوئیس و همکارانشان، آنتیبادی تازه کشف شده را که S309 لقب گرفته است، هر دو ویروس را شناسایی و مسدود میکند.
آنتیبادی یک مولکول ایمنی است که به پروتئین ویروسی به نام سنبله متصل میشود که هر دو ویروس از آن برای ورود به سلولهای انسانی استفاده میکنند. تجزیه و تحلیل ساختاری این تیم نشان میدهد که S309 به مکانی در سنبله متصل میشود که از محل اتصال برخی دیگر از آنتی بادیهای مورد هدف ویروس کرونا متفاوت است. هر یک از این دو آنتیبادی نیز با S309 ترکیب میشود.
سگها میتوانند از صاحبان خود به ویروس کرونا مبتلا شوند
محققانی که حیوانات و اعضای خانوادههای آلوده را در هنگ کنگ مطالعه کردند، میگویند دو سگ اول که ویروس کرونا داشتند احتمالاً از صاحبان آنها آلوده شده است. یک تجزیه و تحلیل نشان داد که توالی ژنتیکی ویروسی سگها با آنچه در افراد آلوده است یکسان است. محققان 15 سگ را که با افراد مبتلا به COVID-19 زندگی میکردند، بررسی کردند. فقط دو نفر؛ یک چوپان پومرنیایی و یک آلمانی، به این بیماری مبتلا شدند. این تیم RNA ویروس و آنتیبادی را در هر دو سگ دیده و ویروس زنده را در یک سگ شناسایی کرده است. هیچ یک از سگها به طور محسوسی بیمار نشدند.
این مطالعه هیچ مدرکی دال بر این که سگها میتوانند عفونت را به سگهای دیگر یا افراد منتقل کنند، نشان نداد.
واکسن میمونها را از آسیب ریه محافظت میکند
یک واکسن آزمایشی COVID-19 از میمونها در برابر ذاتالریه محافظت کرده و باعث ایجاد پاسخ ایمنی شدید در حیوانات میشود. وینسنت مونستر در انستیتوی ملی آلرژی و بیماریهای عفونی در هامیلتون، مونتانا، سارا گیلبرت در دانشگاه آکسفورد، انگلستان و همکارانشان واکسنی را طراحی کردند که پروتئین سنبله ویروس کرونا را رمزگذاری میکند و از آن برای حمله به سلولهای میزبان استفاده میشود. محققان قبل از تجویز دوز بالای ویروس به حیوانات، این واکسن را به 6 موش رکوس ماکاک تزریق کردند.
میمونهای واکسینه شده همه آنتی بادیهای خنثیکننده تولید کردند که میتواند از ورود ویروس کرونا به سلول جلوگیری کند. حیوانات واکسینه شده نسبت به حیوانات واکسینه نشده دارای سطح RNA ویروسی بسیار کمی در بافت ریه خود بودند که نشان میدهد واکسن از تکثیر ویروس در ریههای میمونها جلوگیری میکند. دو تا از سه میمون به ذات الریه مبتلا شدند. هیچ یک از میمونهای واکسینه شده این کار را نکردند. این تحقیق هنوز مورد بررسی قرار نگرفته است ولی اکنون آزمایش بالینی واکسن در حال انجام است.
برطرف کردن قرنطینه میتواند باعث افزایش عفونتها در فرانسه شود
بیش از 20،000 نفر در فرانسه به دلیل COVID-19 جان خود را از دست دادهاند، اما میزان آلودگی این کشور در اواسط ماه مه تقریبا 5٪ بوده است که از 65٪ مورد نیاز برای مصونیت گله بسیار کمتر است. سایمون کوچمز در انستیتوی پاستور در پاریس و همکارانش شیوع ویروس کرونا در فرانسه را الگو کردند. آنها دریافتند که قرنطینه فرانسه که از 17 مارس آغاز شد، انتشار ویروسی را تا 77٪ کاهش داد. تیم پیشبینی کرد که تا 11 مه، تخمین زده میشود که 4.4٪ از جمعیت به این بیماری آلوده شده باشند.
برای کنترل اپیدمی، تقریباً دو سوم مردم باید ایمن باشند. نویسندگان مینویسند که در نتیجه، مصونیت جمعی نمیتواند از موج دوم در پایان قرنطینه جلوگیری کند.

همهگیری دهها نفر در گرو کر را آلوده میکند
یک بیمار تنها که در یک تمرین گروه کر در ایالت واشنگتن شرکت کرده بود، منجر به آلودگی احتمالی بیش از 50 عضو گروه کر، از جمله 2 نفر درگذشت. لی همر و همکارانش در بخش بهداشت عمومی Skagit County در Mount Vernon، واشنگتن، موارد محلی زیادی از بیماری کرونا را تجزیه و تحلیل کردند و آنها را در یک تمرین گروه کر شب در 10 مارس جستجو کردند. یک فرد علامت دار در تمرین 2.5 ساعته شرکت کرد و بعداً آزمایش SARS-CoV-2 مثبت شد. از 60 نفر دیگر که حضور داشتند، 32 نفر با COVID-19 تأیید شده و 20 نفر دیگر با عفونتهای احتمالی بیمار شدند.
اعضای گروه کر در یک ردیف بسته مینشستند و برای مدت طولانی آواز میخواندند که ممکن است در انتقال ویروسی نقش داشته باشد. این رویداد فراگیر بر اهمیت جلوگیری از ازدحام جمعیت و تعاملات نزدیک برای جلوگیری از ویروس تأکید دارد.
بچههای بسیار کوچک در بیمارستان بستری میشوند
بر اساس بزرگترین مطالعه روی کودکان آلوده در اروپا، کودکان مبتلا به COVID-19 در معرض خطر کمتری از بزرگسالان مبتلا به این بیماری هستند. سیلویا گارازینو در دانشگاه تورین، ایتالیا و همکارانش دادههای کودکان زیر 18 سال را که با علائم COVID-19 در بیمارستانها و کلینیکها مراجعه کرده بودند، تجزیه و تحلیل کردند. همه 168 نفر که از نظر ویروس کرونا مثبت بودند، به طور کامل بهبود یافتند.
تقریباً 80٪ نوزادان زیر یک سال در بیمارستان بستری شدند، در حالی که 53٪ از سنین 11 تا 17 سال است. یک نظرسنجی ملی تخمین میزند که میزان کلی بستری در بیمارستان برای کودکان آلوده در ایتالیا بسیار کمتر است، حدود 4٪. دو سوم کودکان حداقل یک والد آلوده داشتند که علائم آنها اغلب قبل از بروز کودک ظاهر میشد.
نقاط آلوده به شهر نیویورک پذیرای تعداد زیادی مسافر بوده است!
محلههای شهر نیویورک که بین ماههای مارس و مه نقطه اوج COVID-19 را به خود دیده بود، با مناطقی که بیشترین تعداد مسافران در سه ماه گذشته را در خود جای دادهاند ارتباط دارد. برای درک اینکه چرا مرگ و میرهای ناشی از COVID-19 در محلههای شهر بسیار متفاوت است، استفان کیسلر در دانشگاه هاروارد دانشکده بهداشت عمومی چان در بوستون، ماساچوست و همکارانش نتایج آزمایش ویروس کرونا را از حدود 1700 زنی که برای زایمان به 6 بیمارستان شهر مراجعه کرده بودند، تهیه کردند.
این تیم برای تخمین شیوع بیماری در محلههای شهر، کد پستی منزل زنان آلوده را تجزیه و تحلیل کرد. محققان سپس این اطلاعات را با دادههای موقعیت مکانی فیسبوک مقایسه کردند که تعداد سفرهای روزانه مردم را به هر محله انجام میدهد و ارتباطی بین میزان عفونت محله و تعداد سفرهای ساکنان آن پیدا کرده است. بسیاری از مسافران احتمالاً افرادی بودند که باید از آنها محافظت میشد تا از ویروس در امان باشند.
بدن یک پاسخ آنتیبادی گسترده به ویروس کرونا را آغاز میکند
افراد آلوده به ویروس کرونا، آنتیبادی علیه چندین پروتئین ویروس ایجاد میکنند. یافتهای که میتواند منجر به واکسنهای موثرتر و آزمایشات حساستر برای تعیین اینکه چه کسی قبلاً آلوده شده و اکنون ممکن است مصون باشد، باشد. نیلوفر کاویان و سوفی والکنبورگ از دانشگاه هنگ کنگ و همکارانشان میخواستند تعیین کنند که کدام پروتئینهای SARS-CoV-2 توسط مولکولهای ایمنی به نام آنتی بادیها هدف قرار میگیرند که به مبارزه با عفونت کمک میکنند.
این تیم دریافت که 15 نفر با COVID-19 آنتیبادی بیشتری نسبت به 11 پروتئین ویروسی نسبت به افراد سالم قبل از همهگیری دارند. آزمایش آنتیبادی علیه سه مورد از این پروتئینها، افراد آلوده را از افراد سالم کنترل میکند. بیشتر تلاش برای تولید واکسن و آزمایشات تشخیصی معطوف به پروتئینی ویروسی به نام سنبله ویروس است. اما این نتایج که هنوز مورد بررسی قرار نگرفتهاند، نشان میدهد که سایر پروتئینها نیز میتوانند از عوامل مهم ایمنی در برابر SARS-CoV-2 باشند.
خطر بالای مرگ در اثر ویروس کرونا برای اقلیتها نگرانکننده است
افرادی که سفیدپوست نیستند، نسبت به سفیدپوستان با خطر قابل توجهی بالاتر از مرگ ناشی از COVID-19 روبرو میشوند و شرایط سلامتی و عوامل اقتصادی تنها بخش کوچکی از خطر بالاتر را توضیح میدهد. در گستردهترین مطالعه در نوع خود، بن گلدکر در دانشگاه آکسفورد انگلیس و همکارانش پرونده پزشکی بیش از 17 میلیون نفر از ساکنان انگلیس را بررسی کردند. تجزیه و تحلیل که هنوز مورد بررسی قرار نگرفته است، نشان داد که شرایط پزشکی مانند دیابت با خطر بالاتر مرگ ناشی از ویروس کرونا متفاوت است.
اما شیوع چنین شرایطی در افرادی که به گروههای قومی اقلیت تعلق دارند، فقط در شیوع آسیبهای اجتماعی مانند درآمد پایین نقش کمی در افزایش خطر دارد. محققان میگویند نیاز فوری به اقدامات بهتر برای محافظت از افراد در گروههای قومی اقلیت در برابر این بیماری وجود دارد.

پاسخ قوی آنتیبادی در افرادی که از ویروس کرونا بهبود یافتهاند، شایع است
طبق مطالعهای که روی بیش از 1300 نفر از علائم این بیماری انجام شده است، تقریباً همه کسانی که از COVID-19 بهبود مییابند، آنتیبادی علیه ویروس کرونا میسازند. آنیا ونبرگ، کارلوس کوردون-کاردو و همکارانشان در دانشکده پزشکی Icahn در کوه سینا در شهر نیویورک دریافتند که بیش از 99 درصد از شرکتکنندگان در مطالعه که آلوده شده بودند در نهایت آنتی بادی ایجاد کردند؛ این نشان میدهد که آنها در طول زمان از عفونت مجدد ناشناخته مصون هستند. پاسخ ایمنی ممکن است کند باشد، برخی از داوطلبان مطالعه تنها یک ماه پس از شروع احساس بیماری، آنتیبادی قابل تشخیص تولید نکردند. این تیم دریافت که سن و جنسیت فرد بر روی احتمال ایجاد آنتی بادی تأثیر نمیگذارد.
تقریباً 20٪ از داوطلبان مطالعه از نظر RNA ویروسی دو یا چند هفته پس از پایان علائم، آزمایش مثبت داشتند. این ممکن است به این معنی باشد که وجود RNA ویروسی شاخص خوبی برای پاک کردن ویروس توسط بدن نیست. این مطالعه هنوز مورد بررسی قرار نگرفته است.
حتی افراد بیتجربه نیز میتوانند از این آزمایش جدید برای شناسایی ویروس کرونا استفاده کنند
آزمایشی که از سیستم ویرایش ژن CRISPR استفاده میکند میتواند ویروس کرونا را در مدت زمان یک ساعت و بدون نیاز به تجهیزات تخصصی یا پرسنل آموزش دیده تشخیص دهد. فنگ ژانگ در انستیتوی Broad MIT و هاروارد در کمبریج، ماساچوست و همکارانش تلاش کردند آزمایشی برای SARS-CoV-2 بسازند که سریعتر و سادهتر از روش فعلی باشد که به تجهیزات آزمایشگاهی گرانقیمت و معرفهای کمیاب نیاز دارد. پروتکل مبتنی بر CRISPR این تیم را میتوان با یک دسترسی ساده به اجاق گاز، قطعهای از تجهیزات آشپزخانه که معمولاً با کمتر از 40 دلار آمریکا در دسترس است، انجام داد. این آزمایش نتایج را بر روی نوارهای کاغذی مشابه آنچه در آزمایشهای بارداری استفاده میشود، در دسترس قرار میدهد. نتایج هنوز بررسی نشده است.
این تیم میگوید این آزمایش میتواند در مطب پزشکان، محل کار و سایر مواردی که تشخیص سریع ضروری است انجام شود.
تکنیک سریع ویروسهای مصنوعی را از بین میبرد
محققان از سلولهای مخمر برای ایجاد یک نسخه مصنوعی از ژنوم SARS-CoV-2 بسیار سریعتر از روشهای دیگر استفاده کردهاند. ژنوم SARS-CoV-2 از RNA تشکیل شده است، اما پروتکل تهیه شده توسط جورج جورز و ولکر سیل در دانشگاه برن در سوئیس و همکاران آنها از دوازده کشش ژنوم SARS-CoV-2 تبدیل شده به DNA استفاده میکند. تیم تحقیقاتی این قطعات DNA را درون سلولهای مخمر قرار داده و آنها را به ژنوم ویروسی کامل پیوند زد.
این تیم سپس ویروسهای زنده را با تبدیل مجدد ژنوم مصنوعی به RNA و قرار دادن این رشتهها در سلولهای انسانی ساخته است. ساخت کرونا ویروسهای مصنوعی یک هفته طول کشید. محققان میگویند که این روش میتواند برای جمعآوری سریع ویروسها و اثرات بیولوژیکی جهشهای جدید مورد استفاده قرار گیرد.

چه چیزی اپیدمی را در چین متوقف کرد؟
شواهد جدید ارزش تعطیلی مدارس، ممنوعیت سفر و سایر اقدامات دردناک را در مهار اپیدمی ویروس کرونا در چین نشان میدهد. مارکو آجلی در بنیاد برونو کسلر در ترنتو، ایتالیا، هونجی یو در دانشگاه فودان در شانگهای و همکارانشان دریافتند که پس از اجرای دستور قرنطینه شدید توسط مقامات، مردم در شانگهای و ووهان از 15 تا 20 شهر آلوده، به دو شهر رسید. در روز این فاصله شدید اجتماعی کافی بود تا اپیدمی در دو شهر کنترل شود.
کار مدلسازی تیم نشان میدهد که در شانگهای، تعطیلی مدارس به تنهایی جلوی همهگیری را نمیگرفت، اما تعداد عفونتهای جدید در روز را در اوج اپیدمی کاهش داد که باعث کاهش فشار روانی در بیمارستانها شد. مطالعه دیگری که توسط شنجی لای در دانشگاه ساوتهمپتون انگلیس و همکارانش انجام شده است، نشان میدهد که تشخیص سریع عفونتها و انزوای افراد آلوده موثرترین مراحل برای مهار موارد COVID-19 در چین بود. اما اگر مقامات سفر و تعاملات اجتماعی را محدود نمیکردند، حتی با وجود این تلاشها، تعداد پروندهها بسیار افزایش می یافت. به گفته نویسندگان، اگر اقدامات کنترل اپیدمی تنها سه هفته به تأخیر افتاده بود، تعداد افراد آلوده در چین 18 برابر بیشتر بود.
یک آنزیم ویروسی و مواد مخدر!
عکسهای مولکولی از یک آنزیم کلیدی SARS-CoV-2 در عمل سرنخهایی را برای چگونگی حمله داروها از جمله درمان تجربی ویروس را فراهم میکند. این درمان در یک آزمایش اولیه برای تسریع در بهبودی افراد مبتلا به COVID-19 نشان داده شده است. این ترکیب از عملکرد آنزیمی ویروسی به نام RNA پلیمراز وابسته به RNA جلوگیری میکند. تیمی به سرپرستی پاتریک کرامر در موسسه شیمی بیوفیزیک مکس پلانک در گوتینگن، آلمان، با استفاده از تکنیک تصویربرداری به نام میکروسکوپ کریو الکترونی، شکل سه بعدی آنزیم را به عنوان کپی از مواد ژنتیکی ویروس، ترسیم کرد. محققان میگویند که مطالعات بیشتر در مورد پلیمراز میتواند منجر به شناسایی ترکیبات ضد ویروسی جدید شود.
تیم جداگانهای به رهبری اریک ژو در انستیتوی Materia Medica شانگهای در چین ساختار پلیمراز را حل کردند در حالی که این ماده به یک قطعه RNA متصل شده بود که یک مولکول بازسازی را در خود جای داده بود. محققان میگویند که نتایج میتواند به محققان در طراحی داروهای قدرتمندی که فعالیت پلیمراز را مسدود میکنند، کمک کند.

سیستم ایمنی واکنش غیر طبیعی به COVID-19 نشان میدهد
با توجه به تجزیه و تحلیل سلولهای آلوده، سرخکها و افراد، پاسخ ایمنی به SARS-CoV-2 با پاسخ ناشی از ویروسهای تنفسی دیگر متفاوت است. این یافته از این ایده پشتیبانی میکند که درمانهایی که سیستم ایمنی بدن را هدف قرار میدهند میتوانند به افراد مبتلا به COVID-19 کمک کنند. هرگز در دانشکده پزشکی Icahn در Mount Sinai در شهر نیویورک و همکارانش دریافتند که سلولهای آلوده به SARS-CoV-2 در مقایسه با سلولهای آلوده به ویروسهای تنفسی دیگر، سطح غیر معمول پروتئینهای ضد ویروسی به نام اینترفرون تولید میکنند. اما سطح برخی از پروتئینها مانند IL-6 که پاسخهای ایمنی عمومی بیشتری را فعال میکنند، آلوده هستند.
نتایج حاکی از عدم تعادل سیستم ایمنی است؛ سطح پایین اینترفرونها توانایی سلول را در محدود کردن تکثیر ویروس کاهش میدهد و فعالسازی پاسخهای ایمنی کمتر خاص باعث التهاب میشود.
کودکان خردسال از COVID-19 در امان نیستند
بر اساس مطالعهای که روی مردم در شنژن چین انجام شد، کودکان به احتمال زیاد پس از تماس نزدیک با فرد آلوده به SARS-CoV-2 مبتلا میشوند. جاستین لسلر در دانشکده بهداشت عمومی جان هاپکینز بلومبرگ در بالتیمور، مریلند، تیجیان فنگ در مرکز کنترل و پیشگیری از بیماری شنژن و همکاران آنها تقریبا 400 مورد COVID-19 و 1300 نفر را که تماس نزدیک افراد آلوده بودند، مورد تجزیه و تحلیل قرار دادند. این تیم دریافت که 7٪ از تماس نزدیک زیر 10 سال آلوده شده است، تقریباً مشابه کل جمعیت.
محققان همچنین دریافتند که فقط 9٪ موارد اصلی مسئول 80٪ عفونتهای شناسایی شده در تماس نزدیک است. چنین رویدادهای گسترده میتواند منجر به عفونتهای بزرگ شود.
SARS-CoV-2 سیستم دفاعی ایمنی میزبان را از بین میبرد
ویروس کرونا پس از اتصال یکی از پروتئینهای آن با ACE2، پروتئینی که در سلولهای بسیاری از اندامهای انسانی وجود دارد، به سلولهای انسان حمله میکند. اما در مورد آن تعامل حیاتی اطلاعات کمی در دست بوده است. الکس شالک در دانشکده پزشکی هاروارد و انستیتوی فناوری ماساچوست (MIT) در بوستون، خوزه اردوواس-مونتانس در انستیتوی Broad MIT و هاروارد در کمبریج، ماساچوست و همکارانشان سلولهای راه هوایی افراد مبتلا به آنفلوانزا را مطالعه کردند. ویروس آنفلوانزا و SARS-CoV-2 به دستگاه تنفسی حمله میکنند.
تیم تحقیق دریافت که در افراد مبتلا به آنفولانزا، مولکولهای به نام اینترفرون که به طور معمول به دفع ویروسها کمک میکنند، ژنهای میزبان رمزگذار پروتئین ACE2 را فعال میکنند. نتیجه نشان میدهد که دفاع بدن در برابر حمله ویروسی باعث فعال شدن ژن برای ACE2 میشود.
راهحل جایگزین برای آزمایش کمبود مواد شیمیایی
آزمایش ژنتیکی در مقیاس وسیع برای SARS-CoV-2، تا حدی به دلیل کمبود محلولهای مورد استفاده برای ذخیره سوابهای نمونهبرداری و استخراج RNA ویروسی از آنها، مختل شده است. برای غلبه بر این دشواری، تیمی به سرپرستی لی ساریتا و جی شندور در دانشگاه واشنگتن در سیاتل روشی را برای شناسایی RNA ویروسی در سواب بدون راه حلهای بسیار ایجاد کردند. روش سواب خشک، بدون استخراج به درستی RNA ویروسی را در 9 مورد از 11 نمونه افراد مشهور به عفونت SARS-CoV-2 شناسایی کرد. روشهای معمول استخراج تنها در 8 مورد از 11 مورد نتایج مثبتی به همراه داشت. محققان میگویند که پروتکل آنها میتواند مقیاس گستردهای را در استفاده از نمونههای خود جمعآوری شده برای آزمایش ژنتیک در آزمایشگاههای متمرکز فراهم کند.
توالتهای بیمارستانی، کانون توجه RNA ویروسی موجود در هوا!
RNA ویروس کرونا میتواند از طریق هوا حرکت کند و ممکن است از طریق ذرات ریز بازدم توسط افراد آلوده گسترش یابد. کی لان در دانشگاه ووهان در چین و همکارانش غلظت SARS-CoV-2 RNA را در ذرات معلق در هوا (ذرات ریز موجود در هوا) در دو بیمارستان که افراد COVID-19 را معالجه میکنند آزمایش کردند. این تیم سطوح بالای RNA ویروسی را در مکانهایی مانند توالت کوچک مورد استفاده بیماران و اتاقهای تعویض کارکنان شناسایی کرد. بعد از ضد عفونی شدن کارکنان، RNA ویروسی در اتاق کارکنان تشخیص داده نشد. سطوح پایین تا غیرقابل شناسایی در بخشهای بیمار با تهویه مناسب بیمارستانها یافت شد.
محققان میگویند وجود RNA ویروسی موجود در هوا نشان میدهد که SARS-CoV-2 پتانسیل انتشار از طریق آئروسل را دارد. آنها پیشنهاد میکنند که اقداماتی مانند ضد عفونی معمول و تهویه هوا میتواند به کنترل شیوع ویروس کمک کند.
استفاده از بزاق دهان میتواند راهحلی برای آزمایش کمبودها باشد
بزاق فرد با دقت نشان میدهد که آیا آنها به SARS-CoV-2 آلوده شدهاند یا نه، یافتهای که میتواند آزمایشات ویروس را ایمنتر و به طور گستردهتری در دسترس قرار دهد. در آزمایش استاندارد عفونت ویروس کرونا باید یک سواب طولانی به پشت گلو مالیده شود. اما چنین سوابهایی بسیار کم است و سواب میتواند افراد را به سرفه یا عطسه سوق دهد و به طور بالقوه ذرات ویروسی زیادی را منتقل کند.
آن ویلی در دانشکده بهداشت عمومی در ییل در نیوهیون، کانکتیکات و همکارانش نمونههای بزاق و گلو را از بیماران بستری شده در COVID-19 جمعآوری کردند. آزمایشات این تیم ویروس را در نمونههای سواب گلوگاهی برخی بیماران تشخیص نداد، اما آن را در همان نمونههای بزاق بیماران تشخیص داد. آزمایش بزاق همچنین نشان داد که دو کارگر بهداشتی که احساس نمیکردند به ویروس آلوده شده باشند، در واقع آلوده بودند.
شناسایی بسیاری از عفونتهای خاموش یک شهر کوچک توسط آزمایشات فشرده
طبق تحقیقاتی که در یک شهر کوچک ایتالیا انجام شده است، تعداد زیادی از افراد مبتلا به COVID-19 هیچ علائمی ندارند. در 21 فوریه، شهر Vo اولین مرگ COVID-19 ایتالیا را گزارش داد، مقامات منجر به ممنوعیت حرکت در شهر و پایان خدمات عمومی و فعالیتهای تجاری در آنجا برای مدت دو هفته شدند. آندره کریسانتی در کالج امپریال لندن و همکارانش تقریباً هر ساکن Voرا برای RNA ویروسی در ابتدا و انتهای قرنطینه آزمایش کردند. این تیم دریافت که حدود 43٪ افراد آلوده به SARS-CoV-2 در شهر هیچ تب یا علائم دیگری گزارش نکردند. محققان از نظر آماری تفاوت معناداری در میزان عفونت بالقوه بین کسانی که علائم را گزارش کردند و کسانی که این بیماری را گزارش نکردند مشاهده کردند.
نویسندگان میگویند که افراد بدون علامت و قبل از علامت نقشی اساسی در انتقال COVID-19 دارند که کنترل بیماری بدون فاصله جدی اجتماعی را دشوار میکند.
یک واکسن موفقیت اولیهای را در آزمایش حیوانات نشان داده است
یک واکسن آزمایشی میمونها را از ابتلا به ویروس عامل COVID-19 محافظت میکند. یک تیم به سرپرستی چوان چین در کالج پزشکی اتحادیه پکن در پکن، سه دوز واکسن را که شامل ذرات غیرفعال شیمیایی SARS-CoV-2 است، به موشهای خاکی رزوس تزریق کردند. سپس هشت میمون به عمد در معرض ویروس قرار گرفتند. میمونهایی که دوز کمتری از واکسن دریافت کردهاند برخی از علائم عفونت ویروس کرونا را نشان میدهند، اما میزان ویروس آنها بسیار کمتر از حیوانات در معرض واکسن است. در این ماه، شرکت تولید کننده واکسن تأییدیهای را برای شروع آزمایشات ایمنی انسانی روی آن دریافت کرد.

چگونه هنگ کنگ گسترش ویروسی بدون محدودیت شدید را متوقف کرد
هنگ کنگ از طریق ترکیبی از نظارت فشرده، قرنطینهسازی و فاصله اجتماعی بدون تکیه بر اقدامات شدید استفاده شده در جاهای دیگر، گسترش SARS-CoV-2 را کند کرد. در ژانویه، مقامات در ووهان، جایی که شیوع ویروس کرونا آغاز شد، در تلاش برای کنترل شیوع ویروس عامل COVID-19، سفر به خارج از شهر را متوقف کردند. اما هنگ کنگ به برنامهای متکی بود که شامل آزمایش گسترده، قرنطینه کردن افرادی که با افراد آلوده در تماس بودهاند و اقدامات فاصلهگذاری مانند تعطیلی مدارس بود. هنگامی که پنگ وو در دانشگاه هنگ کنگ و همکارانش از ساکنان در اوایل ماه مارس نظرسنجی کردند، 99٪ گفتند که در بیرون ماسک دارند و 85٪ گفتند که از ازدحام جمعیت پرهیز میکنند.
تیم تحقیق دریافت که ترکیبی از تغییرات رفتاری عمومی و اقدامات دولتی باعث گسترش شیوع ویروس در هنگ کنگ نسبتاً کم شده است.
واکسن نویدبخش!
بخش مهمی از پروتئین ویروس کرونا میتواند اساس یک واکسن ایمن و موثر باشد. بخشی از سنبله به نام حوزه اتصال گیرنده، مولکولی را که در سطح بسیاری از سلولهای انسانی یافت میشود شناسایی و به آن متصل میشود و به ذرات ویروسی اجازه ورود به آن سلولها را میدهد.
هایریان چو و مایکل فرزان در موسسه تحقیقات Scripps در فلوریدا و همکارانشان موشها را با قطعاتی از حوزه اتصال سنبله ایمنسازی کردند. در پاسخ، سیستم ایمنی جوندگان آنتی بادیهایی ساخته است که میتوانند ویروس کرونا را تشخیص دهند و از آلوده شدن سلولها به آن جلوگیری کنند. آزمایشهای بیشتر حاکی از آن است که این آنتی بادیها بعید است سلولهای میزبان را مستعد ابتلا به ویروس کرونا کنند یعنی یکی از اصلیترین نگرانیهای ایمنی برای واکسنها.
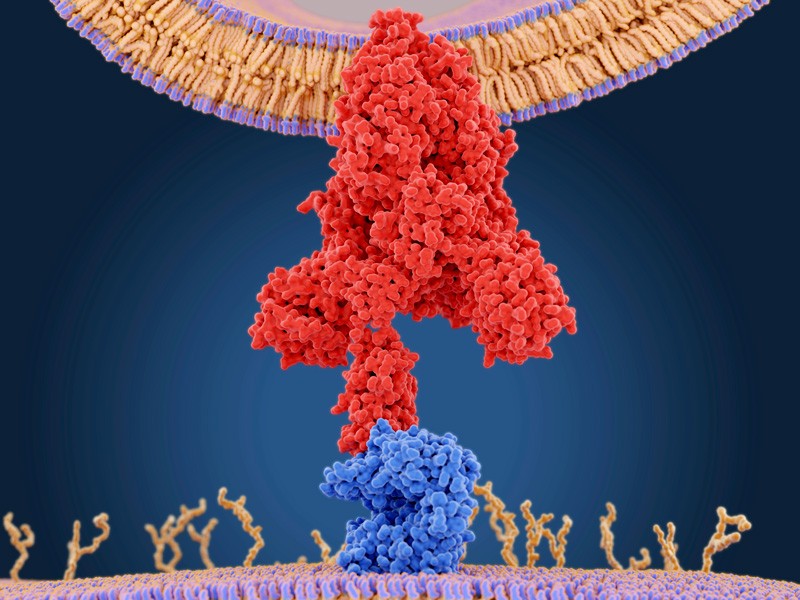
علاقمندان به اسکی به شیوع ویروس کرونا در ایسلند کمک کردند
مسافران تعطیلات که از سفرهای اسکی به آلپ بازگشتند، ویروس کرونا را به ایسلند آوردند. در اواخر ژانویه، کاری استفانسون در deCODE Genetics-Amgen در ریکاویک و همکارانش آزمایش SARS-CoV-2 را در میان ساکنان ایسلند که در معرض خطر قرار گرفتن در معرض ویروس قرار دارند، مانند مسافران به چین، آغاز کردند. حدود 13٪ از 9199 نفری که تا اوایل آوریل آزمایش شدند، آلوده بودند. این تیم RNA ویروسی را از افرادی که آزمایش مثبت داشتند تعیین کرد و دریافت که برخی از گونهها احتمالاً از اتریش یا ایتالیا منشأ گرفتهاند که هر دو دارای مراکز اسکی آلپ هستند.
آزمایشات انجام شده در نیمه دوم مارس بر روی بیش از 2000 نفر به طور تصادفی انتخاب شده نشان داد که تنها 0.6٪ به این بیماری آلوده شدهاند. محققان میگویند تجزیه و تحلیل آنها نشان میدهد اقدامات مربوط به مهار ویروس از طریق آزمایش، ردیابی افراد و قرنطینهسازی در ایسلند موفقیتآمیز بوده است.

رهایی از فاصله اجتماعی میتواند باعث شیوع مجدد ویروس میشود!
موارد COVID-19 پس از کاهش اقدامات فعلی فاصله اجتماعی، طبق مدلها، احتمالاً افزایش مییابد. یوناتان گراد، مارک لیپیچ و همکارانشان در دانشگاه هاروارد دانشکده بهداشت عمومی چان در بوستون، ماساچوست، ویروس کرونا را در مکانهایی که دارای آب و هوای معتدل هستند، مانند ایالات متحده، مدلسازی کرد. نتایج به تیم کمک کرد تا شیوع SARS-CoV-2، ویروس کرونا را که باعث COVID-19 میشود، پیشبینی کند.
محققان دریافتند که اگر SARS-CoV-2 در بعضی از فصول با کارآیی بیشتری نسبت به سایر فصلها گسترش یابد، به عنوان مثال ویروس آنفلوانزا، اوج موارد COVID-19 پس از پایان فاصله اجتماعی میتواند از تعداد اوج بدون هیچ گونه اجتماعی بیشتر باشد. اصلاً فاصله گرفتن به این دلیل است که اقدامات دورسازی افراد زیادی را مستعد ابتلا به عفونت میکند که اگر انتقال ویروسی در اواخر سال افزایش یابد، منجر به افزایش بیماری میشود. به گفته نویسندگان، اگر ایمنی انسان در برابر SARS-CoV-2 طی چند سال کاهش یابد، ویروس احتمالاً باعث شیوع مکرر در زمستان میشود.
روش متداول توالی میتواند تشخیص در مقیاس بزرگ را تسریع کند
یک روش تجزیه و تحلیل ژنومی استاندارد که میتواند دهها هزار نمونه DNA را در روز توالی دهد، برای شناسایی ویروس عامل COVID-19 سازگار شده است. در پروتکل آزمایشی پیشنهادی توسط جاناتان اسمیچ بورک در انستیتوی Broad MIT و هاروارد در کمبریج، ماساچوست و تیم وی، هر نمونه آزمایش شده برای SARS-CoV-2 با یک توالی DNA منحصر به فرد برچسبگذاری میشود که به عنوان بارکد بیولوژیکی محسوب میشود. از این رو میتوان از ابزارهای توالی یابی سریع در آزمایشگاههای تحقیقاتی در سراسر جهان برای تجزیه و تحلیل همزمان 100000 نمونه DNA استفاده کرد. پیشبینی نویسندگان این است که اگر آزمایش بالینی روش را تأیید کند، میتوان روزانه میلیونها نمونه را در هر سایت تعیین توالی مورد تجزیه و تحلیل قرار داد.
ساختار آنزیمی ویروسی به داروهای احتمالی اشاره دارد
دانشمندان ساختار بلوری یکی از پروتئینهای کلیدی SARS-CoV-2، آنزیمی به نام پروتئاز را که ویروس برای تکثیر در سلولهای ما نیاز دارد، شرح دادهاند. هوالیانگ جیانگ، زیه رائو و هایتائو یانگ در دانشگاه ShanghaiTech در چین و همکاران آنها این ساختار را دو ماه پیش در یک داده داده پروتئینی سپردهاند و از آن زمان برای شناسایی ترکیباتی که پروتئاز را مهار میکنند از آن استفاده کردند. غربالگری این تیم چندین مهار کننده ویروسی قدرتمند از جمله ebselen را نشان داد که ایمنی آنها قبلاً در افراد آزمایش شده است.
پروتئازهای موجود در ویروسهای مختلف کرونا نیز اینچنین هستند و این امیدواری وجود دارد که یک ترکیب ممکن است به درمان انواع مختلف بیماریهای ناشی از ویروسهای کرونا کمک کند.
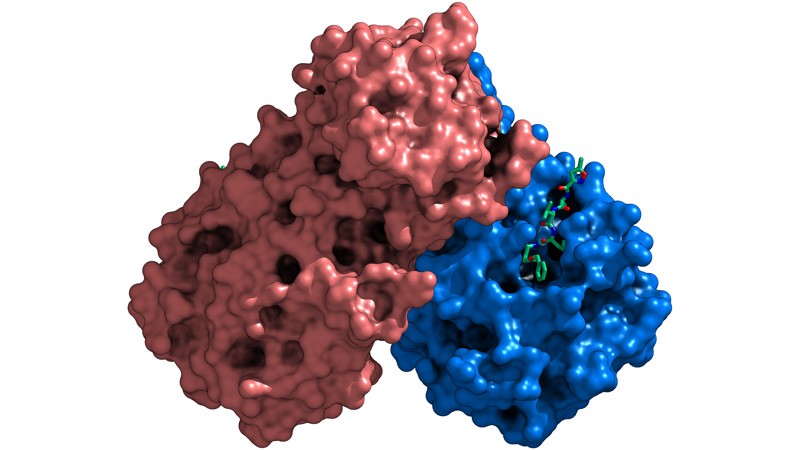
آنتی بادیهای غایب پاسخ ایمنی عجیبی را نشان میدهند
بسیاری از افراد پس از بهبودی از عفونت با SARS-Cov-2 سطح بالایی از آنتی بادی علیه ویروس دارند. اما یک مطالعه اخیر نشان داده است که در برخی از بیماران بهبود یافته، چنین آنتی بادیهایی در سطح بسیار کمی وجود دارند و در برخی موارد غیرقابل تشخیص هستند.
هنگامی که یک میکروب خارجی به بدن نفوذ میکند، سیستم ایمنی بدن معمولاً پروتئینهایی به نام آنتیبادی تولید میکند که به مبارزه با مهاجم کمک میکند. تیمی به سرپرستی جینگ هوانگ و فن وو در دانشگاه فودان شانگهای چین آنتی بادیهای ویروس کرونا را در 175 داوطلب که از عفونتهای خفیف بهبود یافته بودند اندازهگیری کردند. حدود 30٪ از داوطلبان و به ویژه افراد زیر 40 سال، هرگز سطح بالایی از آنتی بادی SARS-CoV-2 ایجاد نکردند که نشان میدهد سایر پاسخهای ایمنی به آنها کمک میکند تا از عفونت آنها خلاص شوند.
با شروع احساس بیماری در افراد آلوده، بار ویروسی افزایش مییابد
طبق دو تیم تحقیقاتی جداگانه، میزان RNA ویروسی در افراد مبتلا به COVID-19 بلافاصله پس از بروز علائم بیشترین است. کووک-یونگ یوئن در بیمارستان دانشگاه هنگ کنگ-شنزن چین و همکارانش نمونههای بزاق را که توسط 23 نفر آلوده به SARS-CoV-2 شده است، تجزیه و تحلیل کردند. این تیم دریافت که غلظت ویروسی شرکتکنندگان در مطالعه کمی پس از شروع احساس بیماری به اوج خود رسیده و حدود یک هفته پس از اوج کاهش شروع به کاهش میکند.
هرچه RNA ویروسی در بدن فرد بیشتر باشد، هنگام سرفه یا عطسه بیشتر دفع میشود. نویسندگان میگویند که مقادیر بالای ذرات SARS-CoV-2 که در شروع علائم کشف شده نشان میدهد که ویروس میتواند به راحتی بین افراد منتقل شود، حتی اگر علائم نسبتاً خفیف باشند. نتایج با مطالعه دیگری روی سواب بینی و گلو روی 18 فرد مبتلا به COVID-19 مطابقت دارد. غلظت RNA ویروسی در 17 بیمار علامتی شبیه به یک بیمار بدون علامت بود.
با این حال، مطالعه دیگری نشان داد که غلظت RNA ویروسی در افراد با علائم COVID-19 خفیفتر از بیماران با علائم شدیدتر است. وی ژانگ در اولین بیمارستان وابسته دانشگاه نانچانگ چین، لئو پون در دانشگاه هنگ کنگ و همکاران آنها میگویند این یافتهها حاکی از آن است که غلظت RNA ویروسی میتواند پیشبینی کند که آیا افراد آلوده علائم شدیدتری دارند یا خیر.

تشخیص تفاوتهای نامحسوس بین آزمایشات ویروس کرونا
پزشکان برای تعیین اینکه آیا فردی به SARS-CoV-2 آلوده است یا خیر، به آزمایشی به نام واکنش زنجیرهای پلیمراز رونویسی معکوس (qRT-PCR) متکی هستند. تیمی به سرپرستی ناتان گروباو در دانشکده بهداشت عمومی ییل در نیو هیون، کانکتیکات، 9 نسخه از این آزمایش را که به طور گسترده مورد استفاده قرار میگرفت، مقایسه کردند و دریافتند که همه آنها به طور قابل اعتماد ویروس را تشخیص میدهند.
اما محققان همچنین دریافتند که برخی آزمایشها، از جمله یک مورد انجام شده توسط مرکز کنترل و پیشگیری از بیماریهای آمریکا، آزمایش دیگری در دانشگاه هنگ کنگ و آزمایش سوم از در هنگام تشخیص سطح پایین ویروس بهترین نتیجه را دارند.
خفاشها استخر ویروس های کرونا را در ارتباط با مجرم همه گیر دارند
ویروسهایی که باعث همهگیری COVID-19 میشوند، دهها سال و شاید حتی مدت بیشتری در خفاشها در حال چرخش است که اکنون به انسانها رسیده است. دیوید رابرتسون در دانشگاه گلاسگو، انگلستان و همکارانش RNA 68 ویروس کرونا، از جمله SARS-CoV-2 و ویروس عامل سندرم حاد تنفسی حاد، یا SARS را تجزیه و تحلیل کردند. این تجزیه و تحلیل نشان میدهد که خفاشها میزبان یک نژاد در حال گسترش ویروس هستند که مانند SARS-CoV-2 میتوانند انسان را آلوده کنند. این تیم تخمین میزند که جد SARS-CoV-2 40 تا 70 سال پیش از ویروس خفاش نزدیک RaTG13 جدا شد. اگرچه این دو ویروس از نظر ژنتیکی بسیار شبیه به هم هستند، اما RaTG13 انسان را آلوده نمیکند.
تجزیه و تحلیل همچنین نشان میدهد که ویروسها آماده انتقال مستقیم از خفاشها به انسان هستند. اما SARS-CoV-2 به جای گسترش مستقیم از خفاش به انسان، ممکن است ابتدا به گونه دیگری که انسان بیشتر در معرض آن قرار گرفته است، منتقل شده باشد.
ماسکها میتوانند گسترش ویروس COVID-19 را کاهش دهند
ماسکهای صورت به طور موثر از انتشار ویروسهای کرونا جلوگیری میکنند و این نشان میدهد که ماسکها میتوانند از انتقال SARS-CoV-2 جلوگیری کنند. ویروسهای فصلی یکی از دلایل سرماخوردگی است. بنجامین کاولینگ در دانشگاه هنگ کنگ و همکارانش داوطلبان بیمار که به ویروسهای فصلی آلوده بودند بررسی کردند.
دانشمندان RNA ویروس کرونا را در هر دو قطره درشت و قطرات دقیقتر آئروسل منتشر شده توسط داوطلبانی که ماسک ندارند استفاده کردند. ماسک تشخیص RNA ویروسی را در هر دو نوع قطره کاهش میدهد. ذرات بزرگتر توسط عطسه و سرفه حمل میشوند، در حالی که نفس بازدم میتواند قطرات آئروسل را که قطر آنها از پنج میکرومتر یا کمتر است پخش کند. نویسندگان میگویند ماسکهای صورت نه تنها ویروسهای کرونا، بلکه شیوع آنفلوانزا را نیز کاهش میدهد.
آنتیبادیهای لاما به خنثیسازی ویروس COVID-19 کمک میکنند
آنتیبادیهای لاما میتوانند در مبارزه با ویروسهای مختلف کرونا که انسان را آلوده میکنند، کمک کنند. تیمی به سرپرستی برت اسکیپنز و خاویار سیلنز از موسسه علوم زندگی VIB در گنت بلژیک و جیسون مک للان از دانشگاه تگزاس در آستین دو آنتیبادی لاما را جدا کردهاند که پروتئینهای سنبله را که ویروسهای کرونا برای ورود به سلول استفاده میکنند متصل میکنند. یک آنتیبادی ویروس کرونا را مسئول سندرم تنفسی خاورمیانه (MERS) است، خنثی کرد. دومی نیز ویروس کرونا، ویروس سندرم حاد تنفسی حاد (SARS) را خنثی کرد. تمامی اینها باعث شد تا آنتیبادیها بتوانند ویروس کرونا را نیز خنثی کنند. دادهها حاکی از آن است که چنین آنتی بادیهایی میتوانند در مبارزه با اپیدمیهای ویروس کرونا مفید باشند.
بیماران ناتوان پس از دریافت دوز خون بازماندگان بهبود پیدا کردند
طبق دو تیم تحقیقاتی جداگانه، افرادی که مبتلا به COVID-19 شدید هستند، پس از تزریق خون از بازماندگان، بهبود چشمگیری را تجربه کردند. هر دو تیم از افرادی که از COVID-19 بهبود یافته بودند، پلاسمای مملو از آنتیبادی، بخشی از خون، را استخراج کردند. شیاومینگ یانگ در مرکز تحقیقات ملی فناوری مهندسی واکسنهای ترکیبی در ووهان چین و همکارانش این پلاسما را به ده بیمار شدید دادند. در ششمین روز پس از درمان، ویروس عامل COVID-19 در هفت مورد از ده مورد قابل شناسایی نبود. گیرندگان هیچ عارضه جانبی قابل توجهی تجربه نکردند.
گروهی به رهبری لی لیو در بیمارستان سوم مردم شنژن در چین، پلاسمای بازماندگان را به پنج نفر از بیماران به شدت بیمار دادند. علائم در هر پنج مورد کاهش یافت. در طی ده روز پس از دریافت پلاسما، سه گیرنده دیگر به تهویه هوا نیاز نداشتند. محققان دیگر مایلند چنین انتقالهایی را برای درمان کارکنان بهداشتی که مستقیماً در معرض آن قرار گرفتهاند، امتحان کنند.
پروتئینهای ویروسی به درمان مرتبط هستند!
لیستی از پروتئینهای انسانی تحت تأثیر ویروس SARS-CoV-2 راهنمای درمانهای بالقوه افراد آلوده را ارائه میدهد. تیمی به رهبری نوان کروگان در دانشگاه کالیفرنیا، سانفرانسیسکو، سلولهای انسانی را برای تولید یکی از 26 پروتئین ساخته شده توسط ویروس کرونا ویرایش کردند. این امر به محققان این امکان را داد تا پروتئینهای انسانی را که از نظر جسمی با پروتئینهای ویروس کرونا تعامل دارند شناسایی کنند.
از 332 تداخل بین پروتئینهای انسانی و ویروسی، نویسندگان 67 مورد را شناسایی کردند که میتواند باعث اختلال داروهای موجود شود. محققان و همکاران آنها اکنون برخی از این ترکیبات را برای فعالیت ضد ویروسی آزمایش میکنند و دیگران را نیز به انجام همین کار ترغیب میکنند.