در اوایل سال 2020، دانشمندان به دنبال یافتن واکسن ویروس کرونا (SARS-CoV-2) بودند. آنها مراقب بودند که قول یافتن سریع واکسن را به جهانیان ندهند. سریعترین واکسنی که قبلاً تولید شده بود، از نمونهبرداری ویروسی تا تایید شدن آن، چهار سال به طول انجامید. این واکسن، واکسن بیماری اوریون بوده است که در دهه 1960 شایع شده بود. در حال حاضر پس از یک سال که واکسن طراحی شده و تقریبا در سراسر زمین تا تابستان سال 2021 توزیع خواهد شد، بسیار خوشبینانه به نظر میرسد. در ادامه این مقاله با آیتیرسان همراه باشید.
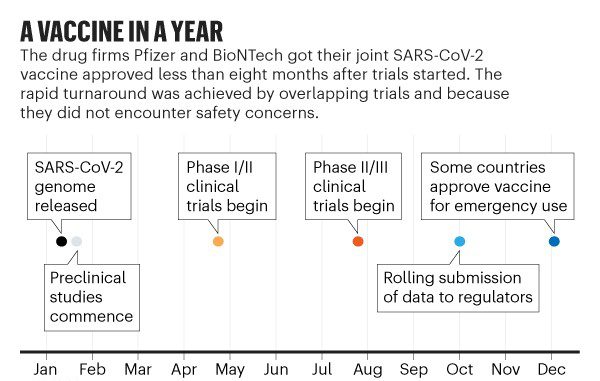
اما با شروع دی ماه، تولیدکنندگان چندین واکسن نتایج بسیار خوبی را در آزمایشات بزرگ اعلام کردهاند و نوید واکسنهای سریعتر و بیشتری داده شده است. غول دارویی فایزر (Pfizer) در تاریخ 12 آذر (2 دسامبر)، واکسنی را به همراه شرکت بیوتکنولوژی بیونتک (BioNTech) آلمان ساخت؛ این واکسن اولین واکسیناسیون کاملاً آزمایششدهای است که برای استفاده اضطراری در برابر ویروس کرونا تأیید شده است.
ناتالی دین (Natalie Dean)، متخصص زیستشناسی در دانشگاه فلوریدا در گینسویل، گفته است:
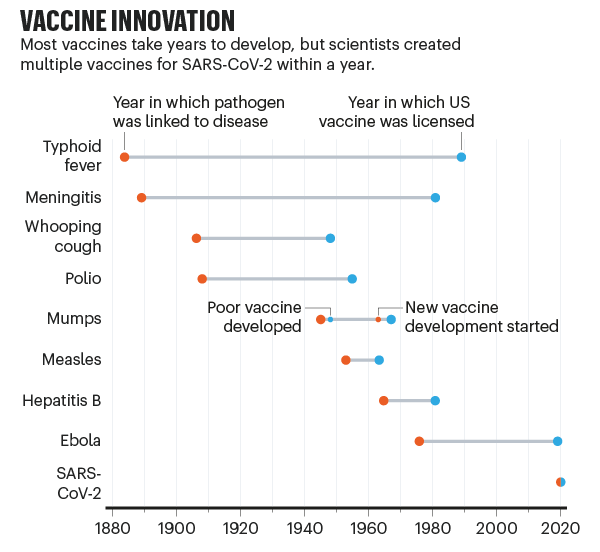
این سرعت پیشرفت در تولید و طراحی واکسن ممکن است کل الگوی ما را در مورد آنچه در تولید واکسن امکانپذیر است، به چالش بکشد.
امیدواریم اکنون واکسنهای دیگر با مقیاس زمانی برابر ساخته شوند. این موارد به شدت در بیماریهایی مانند مالاریا، سل و ذات الریه که با هم میلیونها نفر را سالانه از بین میبرند، موردنیاز است. محققان نیز پیشبینی میکنند موارد همهگیری کشندهتر باشند.
دن باروچ (Dan Barouch)، مدیر مرکز تحقیقات ویروسشناسی و واکسن در دانشکده پزشکی هاروارد در بوستون، ماساچوست، گفته است که تجربه ویروس کرونا تقریبا به طور قطع آینده علم واکسن را تغییر خواهد داد. او اینچنین اظهار کرده است:
این مسئله نشان میدهد که در صورت وجود یک وضعیت اضطراری جهانی، تولید واکسن با چه سرعتی پیش خواهد رفت. روشهای جدید ساخت واکسن، مانند استفاده از RNA انتقالدهنده (mRNA)، با پاسخ به ویروس کرونا تأیید شده است. این موضوع نشان داده است که روند توسعه میتواند به طور قابل ملاحظهای بدون اینکه خطری در امنیت آن ایجاد شود، تسریع شود.
تولید واکسن با چنین سرعتی میتواند به این دلیل باشد که محققان سالها در مورد ویروسهای مرتبط و راههای سریعتر برای تولید واکسن تحقیق قبلی داشتهاند و بودجه هنگفتی نیز به شرکتها اختصاص داده شده بود که به آنها امکان داد تا چندین آزمایش را باهم انجام دهند و منجر به دست یافتن به اطلاعات و سرعت بیشتر تنظیمکنندههای قانونی میشد. برخی از این عوامل ممکن است به تلاشهای دیگر محققان در واکسن، به ویژه بستر تولید سریعتر کمک کند.
اما هیچ تضمینی در این باره وجود ندارد. تکرار چنین موفقیت سریعی به بودجه عظیم مشابهی برای توسعه نیاز دارد. این امر احتمالاً تنها در صورت اضطراری بودن در جامعه و سیاست قابل انجام خواهد بود. این عمل همچنین به ماهیت ویروس بیماریزا بستگی خواهد داشت. چون ویروس کرونا ویروسی با جهش نسبتاً آهسته و اتفاقاً متعلق به یک خانواده کاملاً مطالعه شده است، دانشمندان ممکن است در این امر شانس بهتری داشته باشند.
سالها تحقیق اولیه روی انواع ویروس کرونا انجام شده بود!
تحقیقاتی که به تولید واکسن علیه ویروس کرونا کمک کرد، تنها در اسفندماه آغاز نشد. سالها بود که محققان به ویروسهای کرونا توجه داشتند، زیرا ویروس کرونای SARS (سندرم حاد تنفسی حاد) و MERS (سندرم تنفسی خاورمیانه) قبلا در جهان شیوع پیدا کرده بودند و برخی از محققان نیز روی انواع جدیدی از واکسن ویروسهای کرونا کار میکردند. اکنون میبینیم که تلاش آنها به طرز چشمگیری نتیجهبخش بوده است.

واکسنهای متداول حاوی پروتئینهای ویروسی یا اشکال ناتوان ویروس هستند که باعث تحریک دفاعی ایمنی بدن در برابر عفونت توسط ویروس زنده میشوند. اما در دو واکسن اول ویروس کرونا که در آزمایشات بالینی مقیاس بزرگ فاز III اعلام شده بود، فقط از یک رشته انتقالدهنده RNA در داخل پوشش لیپیدی استفاده شده است. انتقالدهنده RNA پروتئین اصلی ویروس کرونا (SARS-CoV-2) را کد میکند. به محض ورود انتقالدهنده RNA به داخل سلولها، بدن این پروتئین را تولید میکند. در نتیجه آن به عنوان آنتیژن (مولکول خارجی که پاسخ ایمنی را تحریک میکند) عمل میکند. واکسنهای ساخته شده توسط شرکتهای دارویی فایزر (Pfizer)، بیونتک (BioNTech) و شرکت دارویی ایالات متحده مدرنا (Moderna) هر دو از انتقالدهنده RNA استفاده میکنند تا پروتئین سنبله ویروس را کد کند و سپس به غشای سلولهای انسانی متصل شود و به ویروس کرونا اجازه میدهد تا به سلول حمله کند.
آکیکو ایواساکی (Akiko Iwasaki)، ایمنیشناسی در دانشکده پزشکی ییل در نیوهون کانتیکت، که در زمینه واکسنهای نوکلئیک اسید (آنهایی که براساس طول DNA یا RNA ساخته شدهاند) کار میکند، اینچنین گفته است:
بسیاری از موارد تولید واکسن که امروزه در اختیار داریم، به بستر انتقالدهنده RNA وارد شده است.
بیش از دو دهه تحقیقات اساسی در مورد واکسنهای DNA که حداقل 25 سال پیش آغاز شده و واکسنهای RNA که 10 تا 15 سال روی آنها پژوهش شده است، برخی از آنها با هدف تولید واکسنهای سرطانی ساخته شدهاند. این رویکرد دقیقاً در زمان مناسب کامل شده است. در طول پنج سال پیش هنوز فناوری RNA آماده نشده بود.
به عنوان مثال، محققان در موسسه ملی آلرژی و بیماریهای عفونی ایالات متحده (NIAID) در بتسدای مریلند، از تحقیقات خود در مورد سندرم تنفسی خاورمیانه (MERS) و سندرم حاد تنفسی حاد (SARS) دریافتند که بهتر است توالی RNA را به شکلی تنظیم کنیم که قبل از اینکه با یک سلول میزبان لمس شود، پروتئین سنبله حاصل به آن بچسبد. بارنی گراهام (Barney Graham)، معاون مرکز تحقیقات واکسن موسسه ملی آلرژی و بیماریهای عفونی ایالات متحده، گفته است:
اگر بتوانید توالی RNA را در حالت اولیه قبل از ترکیب شدن به دام بیندازید، آنتیژن بهتری را برای واکسن بدست خواهید آورد.
تیم مرکز تحقیقات واکسن موسسه ملی آلرژی و بیماریهای عفونی ایالات متحده که با شرکت مدرنا کار میکرد، این توصیه را پس از تعیین توالی ویروس کرونا در ژانویه عملی کرد. دین گفته است:
این واقعیت که مردم توجه زیادی به ویروسهای کرونا داشتهاند باعث میشود که این روند سریعتر شود.

سومین واکسنی که در آزمایشات بالینی فاز III در آبان ماه کارایی خود را نشان داد، توسط شرکت دارویی آستارازنکا (AstraZeneca) با دانشگاه آکسفورد انگلستان ساخته شده است. این نوع واکسن از mRNA استفاده نکرده است. در عوض، یک ناقل ویروسی مواد ژنتیکی اضافی را در خود جای داده است که پروتئین سنبله ویروس کرونا را کد کند. برای ساخت این نوع از واکسن نیز سالها تحقیق شده است. شرکت دارویی فرم اصلاح شده آدنوویروس را از مدفوع شامپانزه جدا کرد و برای تحقیقات کنار گذاشت. بیت کامپمن (Beate Kampmann)، مدیر مرکز واکسن در دانشکده بهداشت و پزشکی گرمسیری لندن، گفته است که پیشرفت واکسنهای معمولی مانند اینها نیز از تحقیقات درباره سندرم حاد تنفسی حاد، سندرم تنفسی خاورمیانه، ابولا و مالاریا حاصل شده است؛ چنین روشهایی ارزانتر از استفاده از mRNA است.
ایوازاکی اظهار کرده است که محققانی که روی واکسن کار میکنند از بسیاری جهات در ارتباط با ویروس کرونا خوششانس بودند. او گفته است که ویروس کرونا برخلاف ویروس ایدز، تبخال یا حتی آنفلوانزا جهش زیادی ندارد و یا استراتژیهای موثری را برای خنثیسازی سیستم ایمنی بدن در اختیار ندارد. در مقابل، ویروس تبخال از قابلیت گریز بیشتری برخوردار است و اتصال آنتیبادیها را مسدود میکند، این امر باعث میشود یافتن یک ماده موثر در برابر آن دشوار شود. جهش سریع ویروسهای آنفولانزا به فرمولسازی واکسن متفاوتی برای هر فصل آنفولانزا نیاز دارد.
برای تولید واکسنها بودجه هنگفتی احتیاج است!
کندترین قسمت در تولید واکسن، یافتن نوع درمان در کاندیدها نیست، بلکه آزمایش آنهاست. این کار اغلب سالها به طول میانجامد، شرکتها آزمایشات مربوط به کارآیی و ایمنی را روی حیوانات و سپس روی انسان انجام میدهند. آزمایش انسان به سه مرحله نیاز دارد که شامل افزایش تعداد افراد و افزایش هزینهها است. گرچه واکسنهای ویروسهای کرونا آزمایشات یکسان و موفقیتآمیزی را پشت سر گذاشتند، اما میلیاردها میلیارد دلار در این فرآیند هزینه شد تا شرکتها با انجام همزمان آزمایشات بفهمند که کدام یک مناسب هستند.
رینو راپوولی (Rino Rappuoli)، دانشمند ارشد بخش واکسنهای GlaxoSmithKline در سینا، ایتالیا گفته است:
با مبالغ زیادی که توسط سرمایهگذاران دولتی و خیریههای خصوصی به شرکتهای تولید واکسن داده میشود، آنها میتوانند آزمایشات بالینی و فاز II ،I و III و همچنین تولید آنها را به صورت برابر انجام دهند.
این بدان معنا بود که امکان داشت با چنین هزینههای هنگفتی، شرکتها نتوانند واکسنهای خوب و موثری تولید کنند. کامپمن در این باره گفته است:
این مسئله میتوانست کاملا فرایند توسعه واکسن را به خطر بیاندازد.
او همچنین بیان کرده است که علم واکسن بدون این بودجه چنین نتایج سریعی نداشته است. کامپمن اظهار کرد:
تولید سریع و موثر واکسنها در هنگام شیوع ابولا اتفاق نیفتاد، در آن هنگام یعنی در سالهای 2014 تا 2016 جوامع در آفریقا کاملا در حال نابودی بود.
بر این اساس تولید واکسن ابولا بیشتر طول کشید. در رابطه با واکسن ویروس کرونا میتوان گفت که چون همه کشورها از جمله کشورهای ثروتمند با ویرانی اقتصادی روبرو بودند، چنین بودجهای برای تولید آن صرف شد. تولید واکسنهای آینده از جمله برای بیماریهای موجود مانند مالاریا مانند ویروس کرونا سریع نخواهد بود. راپوولی گفته است:
تا زمانی که بودجه زیاد برای تولید واکسن نداشته باشیم، هیچ راهی برای تسریع سرعت تولید وجود ندارد.
پیتر هوتز (Peter Hotez)، ویروسشناسی در کالج پزشکی بیلور در هوستون، تگزاس، پیشنهاد میکند که انگیزه شرکتهای بزرگ دارویی برای تولید سریع واکسن نه تنها در متوقف کردن بیماری همهگیری است، بلکه فرصتی است تا از دولتها برای تحقیق و توسعه خود بودجه دریافت کنند. هوتز گفته است که با سرمایهگذاری دولت که حدود 10 میلیارد دلار است، برنامه واکسن Warp Speed آمریکا رشد سریعی که تا به حال شرکتهای داروسازی ندیدهاند، خواهد داشت.
تمام انگیزه تولید واکسن فقط ناشی از اضطراری بودن همهگیری ویروس کرونا نبوده است. ویروسهای عفونی و کشنده قبلی باعث ایجاد زیرساختهای ملی و جهانی شدهاند که میتوانند باعث توسعه سریع واکسن شوند. گراهام گفته است که شیوع بیماریهای ابولا و زیکا نقطه آغازی برای هماهنگی جهانی بهتر در نحوه پاسخگویی به بحران بیماریهای عفونی است. او گفته است:
اگر سندرم حاد تنفسی حاد (SARS) در سال 2002 مانند ویروس کرونا گسترش مییافت، دیگر فناوری واکسن یا سیستمهای هماهنگ را نداشتیم و اوضاع بسیار سختتری نیز در انتظارمان بود.
ائتلافی برای نوآوریهای آمادگی در برابر همهگیری (CEPI) در سال 2017 راهاندازی شد. هدف آن ایجاد زیرساختهای فناوری مورد نیاز برای تولید سریع و مقرون به صرفه واکسنها علیه چندین ویروس که قابلیت همهگیر بودن را دارند از جمله سندرم تنفسی خاورمیانه، ابولا و زیکا شناخته شده است. ستاد آمادگی در برابر بحران همهگیری بخشی از کار واکسنهای مدرنا و آکسفورد را در برابر ویروس کرونا تأمین کرده است.
این امر در مراحل آخر آزمایشات کمک کرد تا ویروس کرونا در همه جا وجود داشته باشد، زیرا شرکتها برای اثبات عملکرد واکسنها به عفونت بیشتر احتیاج داشتند. اگر بخواهید آزمایشات مربوط به کارآیی واکسن را بدون وجود بیماری انجام دهید، بسیار دشوار و غیرقابل انجام است. دین گفته است که در مواردی مانند سندرم تنفسی خاورمیانه که شیوع بیماری بسیار ناچیز است، در برخی مناطق عفونت زیاد و در برخی دیگر میزان عفونت کم است.
تجربه ویروس کرونا میتواند باعث شود در نظارت تولید واکسن بازنگری داشته باشیم. اگرچه هیچگونه معیار دقیقی برای تأیید واکسن وجود نداشته است، اما اولین واکسنها بیشتر تحت مقررات استفاده اضطراری قرار میگیرند. این واکسنها سریعتر تولید میشوند و به شرکتها نیاز است تا عوارض جانبی و ادامه کار را بررسی کند. نهادهای نظارتی ملی همچنین اطلاعات مربوط به آزمایشات واکسن ویروس کرونا را تحت نظارت یک نهاد جهانی به نام ائتلاف بینالمللی تنظیمکننده دارو که در سال 2012 تأسیس شده است قرار دادهاند. هدف آن دستیابی به توافق در مورد موضوعاتی مانند بهترین نقاط نهایی آزمایشات واکسن و چگونگی هماهنگی نظارت بر عوارض جانبی با تکمیل واکسنها است.
مزایای سایر واکسنها
همهگیری ویروس کرونا باید تغییرات دائمی در تولید واکسنها ایجاد کند. برای مثال در ابتدا ممکن است استفاده از واکسنهای mRNA که قبلاً برای استفاده عمومی در افراد تأیید نشده بود، به عنوان یک رویکرد سریع برای سایر بیماریها تعیین شود. کامپمن در این باره گفته است:
این فناوری انقلابی در واکسیناسیون ایجاد کرده است.
واکسنهایی که با روش mRNA تولید شدهاند، برخلاف بیوتکنولوژی پیچیدهتری که در تولید پروتئینها در سلولها وجود دارد، میتوانند در طی چند روز از نظر شیمیایی سنتز شوند. او افزود:
این فناوری برای پاسخ به بیماریهای همهگیر که در آینده شیوع پیدا خواهد کرد، مورد نیاز خواهد بود.
علاوه بر این راپوولی گفته است:
RNA تولید واکسن را بسیار ساده میکند. میتوان از همان امکانات RNA برای بیماریهای مختلف استفاده کرد. این مسئله باعث میشود که میزان سرمایهگذاری مورد نیاز روی آن کاهش یابد.
شرکتها همچنین باید ظرفیت تولید خود را افزایش دهند، زیرا آنها در صورت تولید واکسن برای ویروس کرونا، هنوز هم مجبور به ساخت واکسن برای سرخک، فلج اطفال و سایر بیماریها هستند. این موضوع میتواند به تأمین تقاضا در آینده کمک کند.

به گفته هوتز، آزمایشهای بالینی بزرگ برای واکسنهای ویروس کرونا و سایر مواردی که اکنون در حال تولید هستند، باید دادههایی را فراهم کند تا پاسخهای ایمنی مفیدتر داشته باشند. با توجه به همه فناوریهای مختلف و اطلاعات دقیق جمعآوری شده آمار داوطلب بالینی، آنتیبادیها و پاسخهای سلولی، ممکن است امسال بیش از دهههای گذشته از پاسخ واکسن انسانی اطلاعات کسب کنیم. واکسینولوژی انسان ممکن است جهشی کوانتومی ایجاد کند.
هنوز هم هنگامی که سطح عفونت زیاد باشد، میتوان واکسنهای دیگری با چنین سرعتی تولید کرد. این امکان وجود دارد که آزمایشهای گسترده نسبتا سریع با بودجه هنگفتی انجام شود. ممکن است هدف قرار دادن ویروسهای دیگر دشوارتر از ویروس کرونا باشد.
محققان گفتهاند که به همین دلیل است که باید در مورد همه انواع ویروسها بیشتر بدانیم. گراهام اظهار کرده است که حداقل 24 نوع ویروس دیگر وجود دارد که ممکن است انسان را آلوده کنند. به جای اینکه صبر کنیم تا ویروس بعدی در آینده ظاهر شود و در آن هنگام تازه شروع به صرف بودجه و آزمایشات روی آنها کنیم، همین اکنون سیستمهایی برای نظارت بر این ویروسها و تولید دادهها در مورد آلودگیهای اولیه در هر یک از آنها ایجاد کنیم.
به عبارت دیگر میتوان گفت که بدون ایجاد بستر جامع علمی، مقدار زیادی از بودجه هم موثر نخواهد بود. ایوازاکی گفته است که موفقیت خارقالعاده واکسنهای ویروس کرونا نمونه خوبی از کاری است که علم و دانش میتواند به سرعت انجام دهد، اما این موفقیت یک شبه اتفاق نیفتاده است.




یه نکته رو فراموش کردید، روغن بنفشه 🙂